Il s’agit d’une synthèse d’observations cliniques à l’Hôpital d’Instruction des Armées Bégin de novembre 2002 à novembre 2014.
Cela représentait un total de plus de 1000 patients opérés d’autogreffe osseuse à visée pré-implantaire. Les sites donneurs se situaient toujours dans la sphère cranio-faciale : les greffons prélevés étaient donc tous d’origine membraneuse (de même nature embryonnaire que les sites receveurs).
Sur cette longue période, les techniques et indications ont beaucoup évolué. Le service de chirurgie maxillo-facial, dont la raison d’être était la reconstruction faciale était très imprégné du concept de Gillies : “repair tissue with tissue-like”. Il était néanmoins très ouvert au principe essentiel de traitement des patients : « faire d’abord simple si possible et plus compliqué si nécessaire ». Les biomatériaux ont donc été progressivement utilisés, presque toujours, en fragments fins. Initialement, il s’agissait de mélanges de fragments broyés d’autogreffe et de xénogreffe bovine pour majorer le volume disponible (Biooss – fragments fins – Geistlich). Ensuite, les nouveaux process de fabrication des allogreffes (Allodyn – fragments corticospongieux fins – OST développement), respectant la structure collagénique, ont remis celles-ci au premier plan.
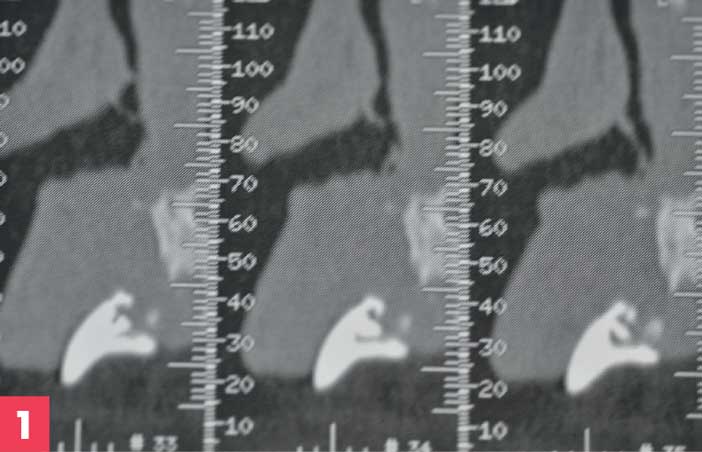
Figure 1. Denta scanner de Monsieur B, 30 ans, édenté prémaxillaire 14-24 post traumatique (enfance)
On distinguait :
- les augmentations sous sinusiennes : initialement elles étaient pré-implantaires, totalement autogènes avec un néo plancher sinusien en plaquette corticale et comblement sous jacent par broyats autogènes. Elles ont été par la suite réalisées en allogreffe et presque toujours, les implants posés dans le même temps si la stabilité primaire était obtenue
- les augmentations en onlay : l’objectif était d’obtenir un néo os de hauteur et d’épaisseur minimales de 10 et 5 mm avec gencive attachée de 3-4 mm. L’idéal de la reconstruction étant de retrouver la hauteur gingivale de la ligne des collets.
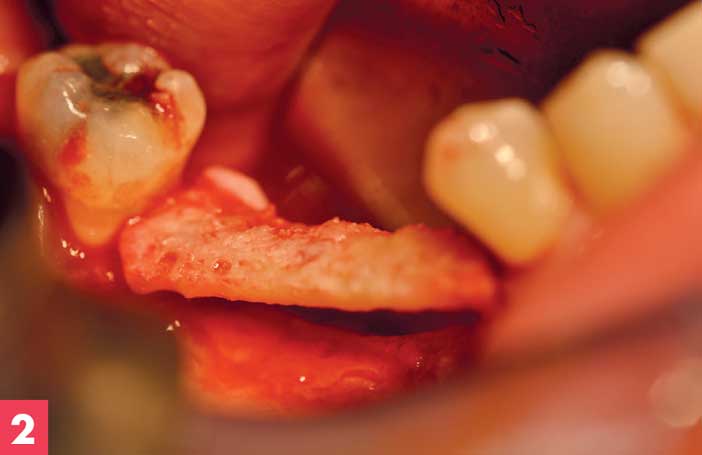
Figure 2. Monsieur D – édenté partiel des 4 secteurs – plaquette corticale disposée “à l’envers” tenue en tenon mortaise dans un édentement encastré
Principe des greffes en onlay
- Préparation du site receveur par curetage appuyé et microperforations corticales au foret de 1 mm.
- Réalisation d’un coffrage à l’aide d’une plaquette corticale affinée (1-2 mm), le montage devait être stable immédiatement (il fallait utiliser les courbures anatomiques au maximum).
- Ostéosynthèse stable avec 2 vis de 1,5 mm de diamètre en compression sur l’os basal (forage du greffon à 1,5 mm et du site donneur à 1 mm). La régularisation à la fraise diamantée évitait toute aspérité, qui pouvait blesser la couverture mucogingivale.
- Mise en place de particules en excès crestal dont la contention était assurée par une membrane collagène à résorption lente (Bio Guide de Geistlich – Créos de Nobel – Cova Max de Biotech ou Boneguard de Biobank).
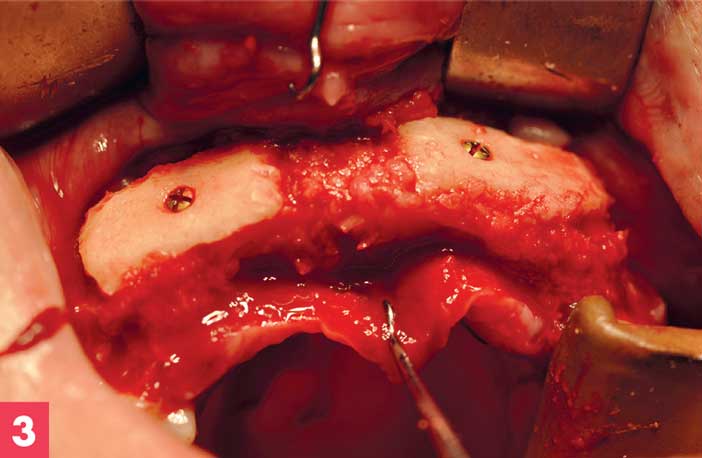
Figure 3. Comblement du coffrage cortical stabilisé par fragments autogènes broyés
- Fermeture muco-périostée étanche et sans tension (refend périosté à la lame 15 puis décolleur).
- Réouverture à 5 mois afin de respecter le turn-over osseux, il était alors réalisé la dépose du matériel d’ostéosynthèse, le contrôle visuel de l’ostéoinduction et la pose des implants.
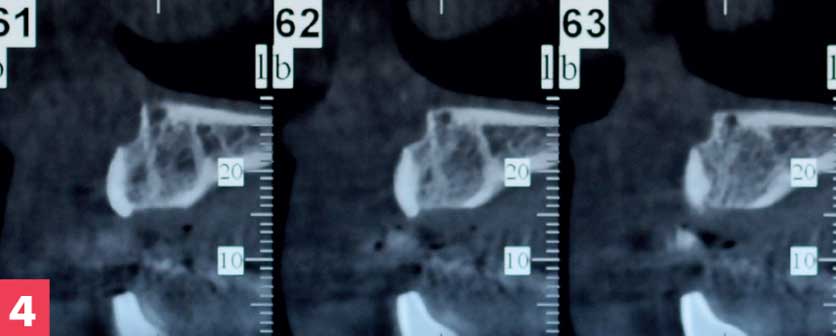
Figure 4. Contrôle 3D – par cone beam à M5
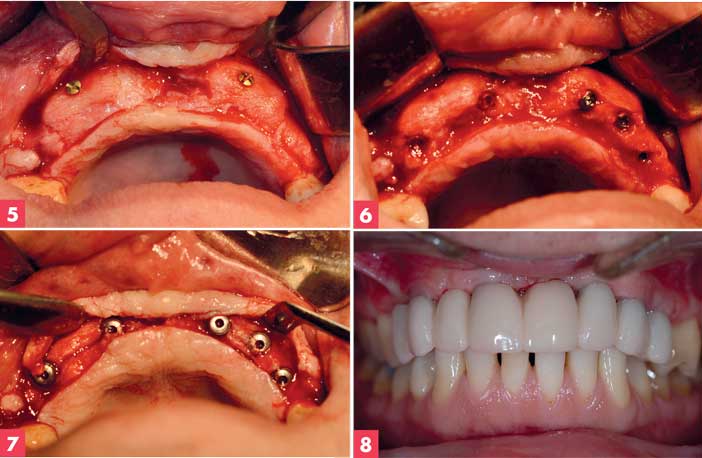
Figure 5. Réouverture crestale à M6 Figure 7. Réouverture pour piliers de cicatrisation à M11 Figure 6. Pose des implants à M6 Figure 8. Pose de la prothèse sur implant à M12 – Docteur Thierry Slama
Edentements complets – grandes atrophies… l’os parietal
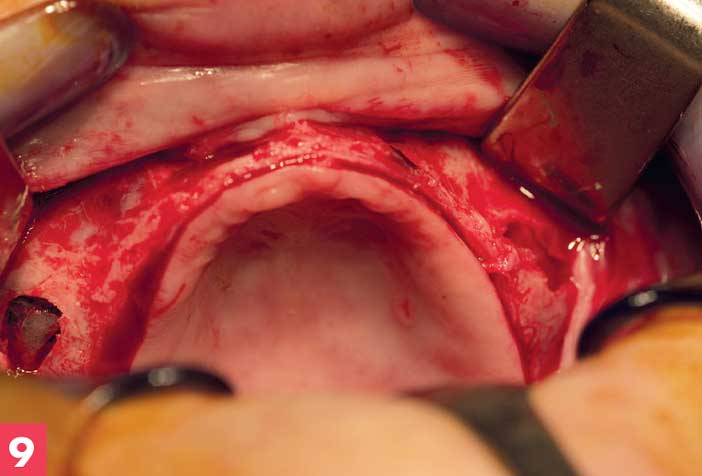
Figure 9. Madame C : abord crestal d’un maxillaire édenté
Les grandes atrophies osseuses étaient le signe de la disparition totale des procès alvéolaires consécutives aux avulsions dentaires. Au maxillaire édenté : la crête alvéolaire antérieure était une lame de couteau en rétroalvéolie (fonte osseuse centripète) et les secteurs postérieurs étaient un plan horizontal papiracé. [Figure 9]
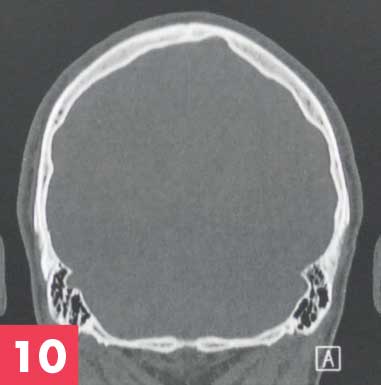
Figure 10. Scanner crânien – coupe coronale en fenêtre osseuse – le prélèvement concerne la zone la plus épaisse
A la mandibule, on retrouvait une fonte osseuse en lame de couteau et un éffondrement de la hauteur verticale, qui en postéro-latéral semblait refouler le nerf infra-alvéolaire jusqu’au bord basilaire. Les grandes reconstructions maxillaires imposaient une grande quantité de matériel, quelle que soit la technique. En autogreffe, l’os pariétal était alors un excellent site donneur. La technique a été trés bien décrite par Paul Tessier. Il s’agissait d’un prélèvement trés sécure utilisé couramment pour les reconstructions maxillo-faciales en apposition modelante. Le principe était le prélèvement de la table externe par clivage dans le plan de la diploé en respectant totalement la corticale interne. L’imagerie 3D s’imposait, scanner au début puis cone beam large champ, afin d’éliminer une contre indication : os fin ou absence de diploé. [Figure 10]
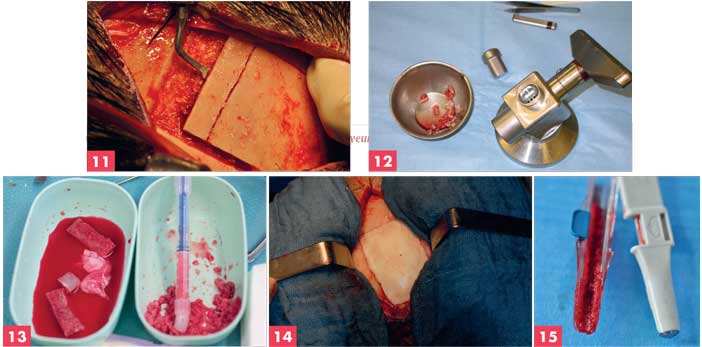
Figure 11. Décollement tangentiel de la table externe pariétale au piezotome 11 Figure 12. Broyeur à os Figure 13. Greffons pariétaux : plaquettes osseuses, fragments fins mélangés à une xénogreffe (bio os) et périoste crânien Figure 14. Reconstruction par ciment orthopédique Figure 15. Râpe osseuse (Safe scraper)
L’incision était latérale, placée sur la ligne la plus convexe de la voute cranienne latérale (invisible même chez le chauve si on réalisait un surjet intradermique). Le décollement était directement sous périosté. Le prélèvement était sécurisé par l’utilisation d’un disque diamanté sur pièce à main et d’un piézotome (Piezo Touch de la société Mectron avec insert OT 12). [Figure 11]
Le matériel prélevé comprennait la table externe dense et la diploé de consistance spongieuse. Des fragments corticaux pouvaient être obtenus aprés passage à la “moulinette”. [Figure 12]
La quantité d’os disponible était presque sans limite. Les fragments obtenus étaient un mélange d’os cortical et de diploé. Le volume pouvait être doublé lorsqu’on ajoutait de la xénogreffe puis de l’allogreffe. Les plus grandes pertes de substance de la table externe aprés prélèvement mesuraient 12 par 6 cm. [Figure 13]
La perte de substance était reconstruite par ciment orthopédique (Palacos – Heraeus) pour éviter la sensation de la marche d’escalier sous le cuir chevelu. P. Haen a montré dans sa thèse, par modélisation aux éléments finis, d’après les données scannographiques, que cette reconstruction n’avait pas d’intérêt biomécanique. [Figure 14]
La technique de prélèvement pariétal pouvait être utilisée sous anesthésie locale telle que décrite par A.R. Paranque en 2008 dans la Revue de Stomatologie, dans un cadre hospitalier : le prélèvement se faisait alors uniquement à la râpe osseuse (Safe Scraper). [Figure 15]
Sur ce site crânien, il était facile de prélever le périoste, qui constitue une excellente membrane non résorbable. Les suites opératoires étaient simples : capeline compressive 24 h, ablation des agrafes à J10. Il existait une très faible morbidité de la technique : dans la pratique, l’absence d’œdème et de douleur entrainait une éviction sociale maximale de 4 jours.
Edentements partiels – le ramus
La quantité de matériel à greffer était moindre. Le ramus représentait un excellent site donneur : endobuccal et facile d’accès. Le principe était le prélèvement mono cortical externe mandibulaire; cette dernière avait l’avantage d’être anatomiquement fine (2-3 mm en moyenne). L’étude 3D le plus souvent le cone-beam devait concerner l’articulation temporo-mandibulaire, ce qui permettait de suivre le nerf infra-alvéolaire dès sa pénétration lingulaire et de mesurer l’épaisseur des corticales. L’anesthésie était le plus souvent locale, réalisée avec une ampoule de 20 cm3 de xylocaïne 1% diluée avec 20 cm3 de serum physiologique injectable, ce qui permettait un effet d’hydro dissection, une bonne diffusion dans les tissus et ainsi un bon contrôle de la douleur. L’incision était vestibulaire en gencive libre de mésial de 6 suivant la ligne oblique externe jusqu’à 1 travers de doigt au dessus du plan d’occlusion mandibulaire. Le décollement était sous périosté jusqu’à l’angle ramique et jusqu’au bord basilaire en avant. Il fallait absolument éviter l’effet “puits” en utilisant des écarteurs appropriés : Dautrey et Langenbeck fourchu.
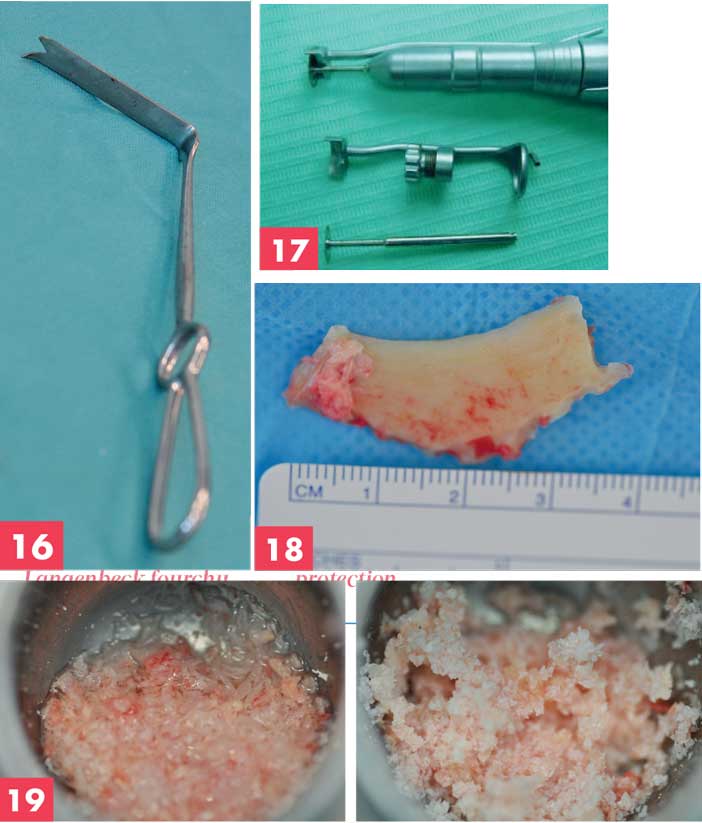
Figure 16. Ecarteur de Langenbeck fourchu Figure 17. Disque diamanté avec sa protection Figure 18. Prélèvement ramique Figure 19. Fragments broyés ramiques avant et après mélange de xénogreffe
La devise “grand chirurgien – grande incision” prenait tout son sens à cet endroit, et il était recommandé d’utiliser une lumière frontale d’appoint. [Figure 16]
Les corticotomies étaient réalisées à la fraise de Lindemann fine ou au piezotome sous irrigation continue. Le refend inférieur était difficile d’accès, du fait de la tension périostée et nécessitait de découper à angle droit : le disque diamanté avec protection, sur pièce à main était très sécurisant (protection des parties molles et pénétration à la garde de 3 mm). [Figure 17]
Les plus grands greffons prélevés sur ce site mesuraient : 4 par 3 cm. [Figure 18]
La quantité d’os spongieux disponible était faible : 2-3 cm3 en moyenne : le prélèvement à la râpe n’était pas très aisé et le nerf dentaire affleurait la plupart du temps. [Figure 19]
Le périoste ramique est anatomiquement fin, son prélèvement faisait saigner les fibres musculaires du masséter. Les suites opératoires étaient marquées pas un œdème notable, des douleurs cédant sous antalgiques de niveau 2 et une limitation d’ouverture buccale (décollement du masséter). Une éviction d’une bonne semaine était donc nécessaire. 2 patients ont présenté une paresthésie labio-mentonnière régressive en 3 et 6 mois (étirement des V3 lors de l’exposition des zones receveuses).
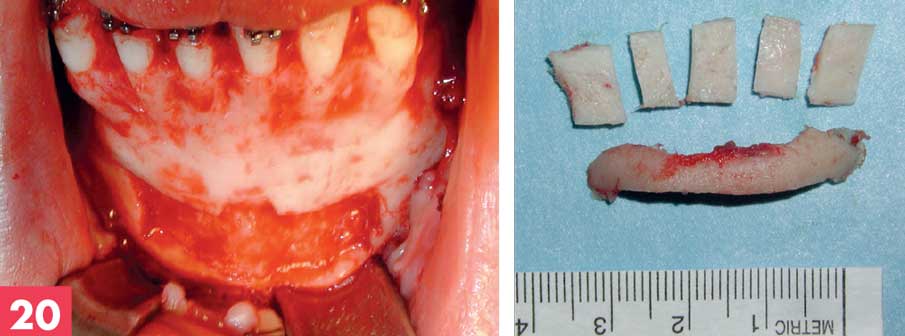
Figure 20. Prélèvement mentonnier
Figure 21. Tranche de génioplastie déposée après impaction
Edentement partiel – le menton
Le site mentonnier présentait les mêmes qualités que le site ramique. Mais, il était difficile d’obtenir de longs greffons, ceux-ci étaient anatomiquement courbes et la corticale est ici épaisse (5-6 mm) nécessitant d’être affinée. [Figure 20]
Nous avons donc très peu utilisé ce site. Son indication était sporadique : contemporaine d’une génioplastie d’impaction et lorsque une chirurgie pré-implantaire était associée (8 patients). [Figure 21]
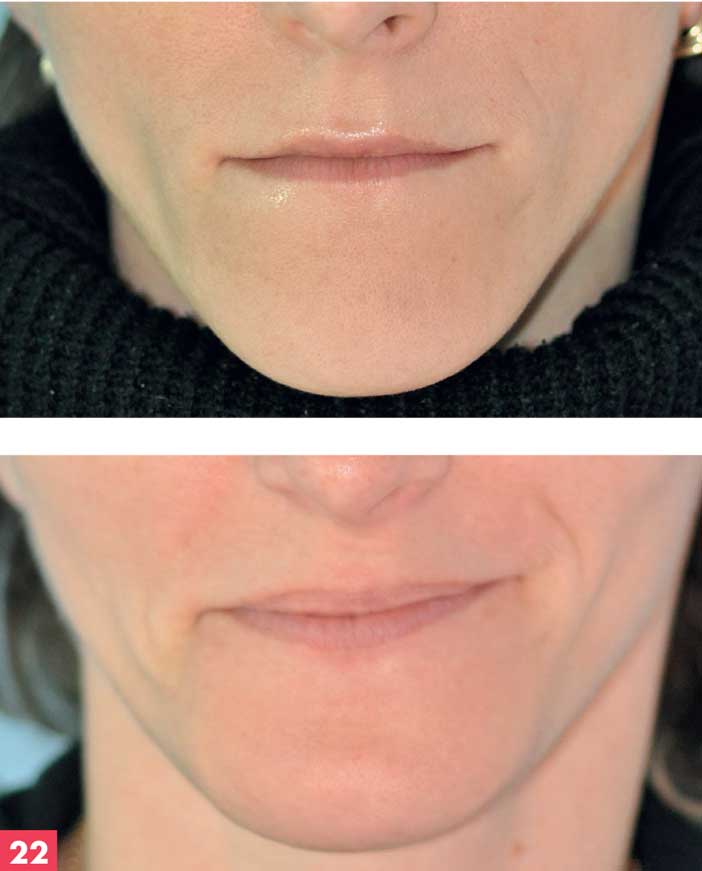
Figure 22. Bas du visage – avant et après génioplastie d’impaction dans le traitement d’une classe III squelettique édentée en postéro-latéral mandibulaire
Conclusion
Notre expérience sur ces 12 années a montré :
- l’autogreffe est prévisible lorsqu’on laisse le temps du turn-over osseux (3 à 5 mois selon le volume greffé)
- l’imagerie 3D et la réouverture pour placement des implants dans un deuxième temps sont le meilleur contrôle possible de la bonne ostéoinduction du greffon
- l’utilisation de fragments fins en apposition crestale directe après préparation du site receveur et l’observation clinique (et radiologique 3D) secondaire de la bonne corticalisation de ces fragments sont la meilleure preuve de la bonne ostéoinduction du greffon
- le comblement du coffrage cortical à l’aide d’un mélange de fragments fins d’autogreffe broyée et de xénogreffe initialement puis d’allogreffe corticospongieuse semble apporter une ostéoconduction comparable avec le même effet de corticalisation clinique.