INTRODUCTION
L’objectif ultime dans la prise en charge des récessions gingivales est l’obtention d’un recouvrement radicu-laire complet (RRC). Ce résultat doit être stable sur le long terme et associé à un rendu esthétique optimal, obtenant une harmonie tissulaire avec les secteurs non traités en termes de couleur et de texture.
Plusieurs techniques chirurgicales permettent d’attein-dre toutes ces finalités thérapeutiques. La plus étudiée est celle du lambeau déplacé coronairement associé à une greffe de tissu conjonctif (LDC + GTC) (1). L’efficacité de cette technique est démontrée par de nombreuses méta-analyses, mais la plupart concerne les recessions unitaires. Lorsque les récessions sont multiples, les résultats obtenus sont moins prévisibles en raison de la complexité biologique et anatomique accrue que ces défauts représentent. Afin de surmonter ces difficultés certains auteurs préconisent alors le lambeau multiple déplacé coronairement (MCAF pour Multiple Coronally Advanced Flap) (2) ou la technique du tunnel modifié déplacé coronairement (MCAT pour Modified Coronally Advanced Tunnel) (3).
La démarche décisionnelle demeure alors une tâche difficile car il est impératif d’évaluer précisément les facteurs pronostiques et de les interpréter les uns par rapport aux autres. Ces facteurs définissent soit des caractéristiques individuelles propres au patient, soit des caractéristiques anatomiques liées au site concerné par la chirurgie telles que les dimensions des récessions (profondeur, largeur), leur localisation (maxillaire ou mandibule, secteur antérieur ou postérieur) et leur nombre ; l’anatomie des tissus mous (tissu kératinisé qualité/quantité, papille hauteur/largeur, niveaux d’attache) ; la présence d’un frein délétère ou d’une traction musculaire ; la profondeur du vestibule ; la morphologie des dents et leurs positions sur l’arcade (4,5,6,7,8).
A ce jour, si la prise en compte de tous ces facteurs parait incontournable, le manque de recommandations professionnelles permettant de distinguer les critères anatomiques majeurs capables d’influencer de façon opportune le choix de la technique opératoire la plus prévisible est regretté par beaucoup de cliniciens.
L’objectif de cet article est de produire un arbre décisionnel basé sur les données de la littérature et l’expérience clinique afin d’identifier la chirurgie la plus adaptée pour le traitement des récession multiples quelle qu’elle soit la condition anatomique.
Le processus décisionnel que nous proposons, repose sur trois déterminants cliniques : le niveau interdentaire du tissu gingival, la morphologie de la papille et le phénotype gingival vestibulaire.
LE NIVEAU INTERDENTAIRE DU TISSU GINGIVAL
Le niveau interdentaire du tissu gingival est crucial dans la prise de décision car il représente un indicateur pronostic important lorsque l’objectif du traitement est l’obtention d’un recouvrement radiculaire complet (RRC) (9).
Dans la classification de Miller (10), un RRC n’est pas prévisible pour les récessions gingivales de classe III, lesquelles sont caractérisées par une perte d’attache interdentaire. Cette notion est également précisée dans les classifications plus récentes (11, 12).
Cependant, plusieurs essais thérapeutiques ont prouvé que les techniques opératoires permettant d’augmenter l’épaisseur du tissu gingival à l’aide d’une GTC augmentaient les probabilités d’obtenir un RRC même en présence d’une perte tissulaire interdentaire (13). De même, Aroca et al. (2010) (3) ont pu confirmer cette impression clinique grâce à leur étude contrôlée randomisée, en bouche divisée, qui fut la première du genre consacrée aux RT2 multiples, maxillaires et mandibulaires, correspondant à des récessions gingivales de classes III de Miller. Quelques années plus tard, ces résultats positifs ont pu être confirmés par Yaman et al. (2015) (14). En effet, en utilisant la même approche chirurgicale, ces auteurs ont obtenu un gain significatif de tissu interdentaire de 73% à 1 an post-opératoire.
En 2018, Aroca et al. (9) ont réalisées une deuxième étude comparative, dont l’objectif était d’évaluer l’association potentielle entre la hauteur de la papille et le taux de recouvrement radiculaire pouvant être obtenu 1 an après la réalisation d’un tunnel modifié déplacé coronairement. Lorsque la DCP initiale était de 3 mm, la probabilité d’obtenir une RRC était de 0.89 pour une dent maxillaire alors qu’elle était de 0.34 pour une dent mandibulaire.
LA MORPHOLOGIE DES PAPILLES ET LE PHÉNOTYPE GINGIVAL VESTIBULAIRE
♦ Récessions gingivales multiples de type 1 ou RT 1
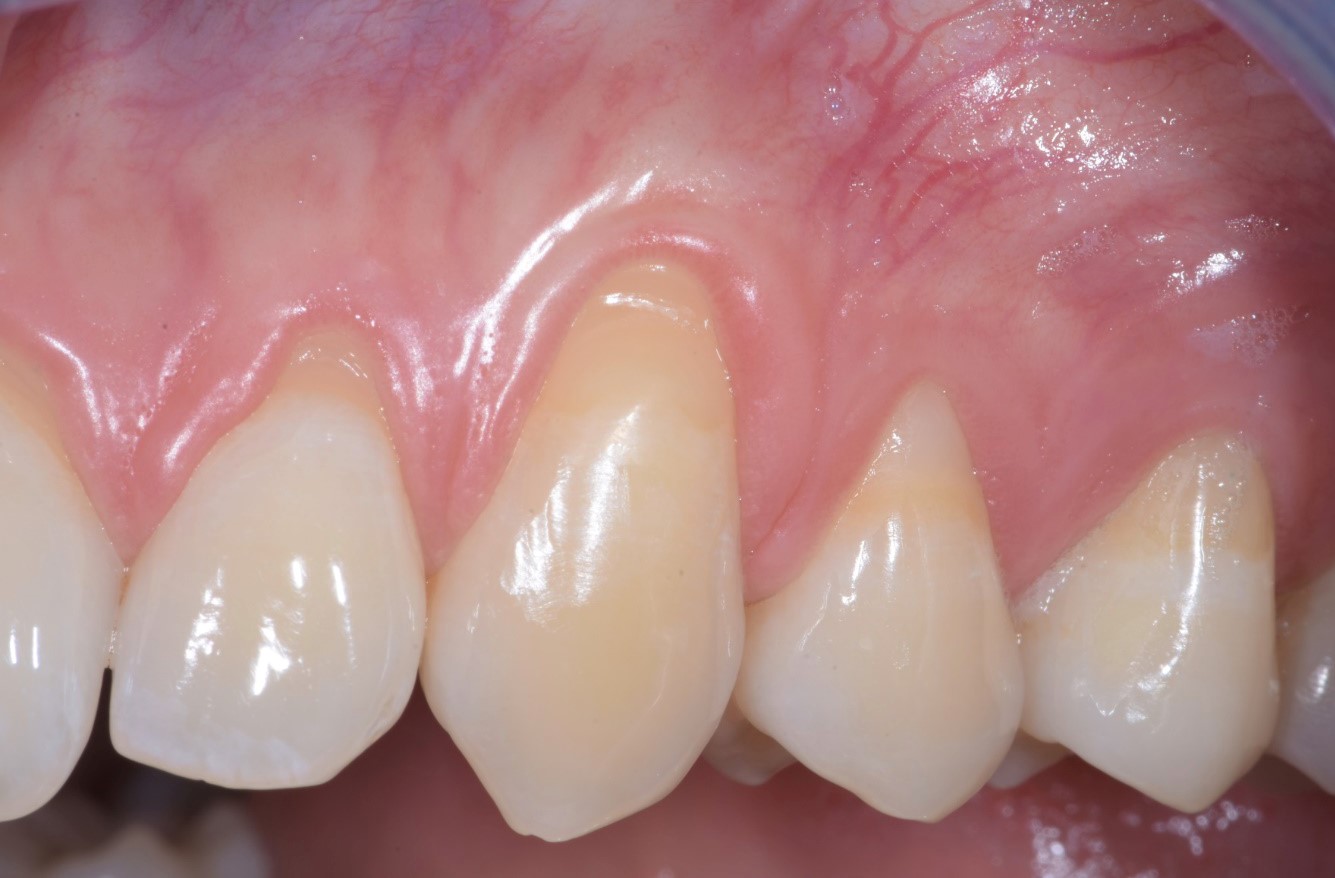
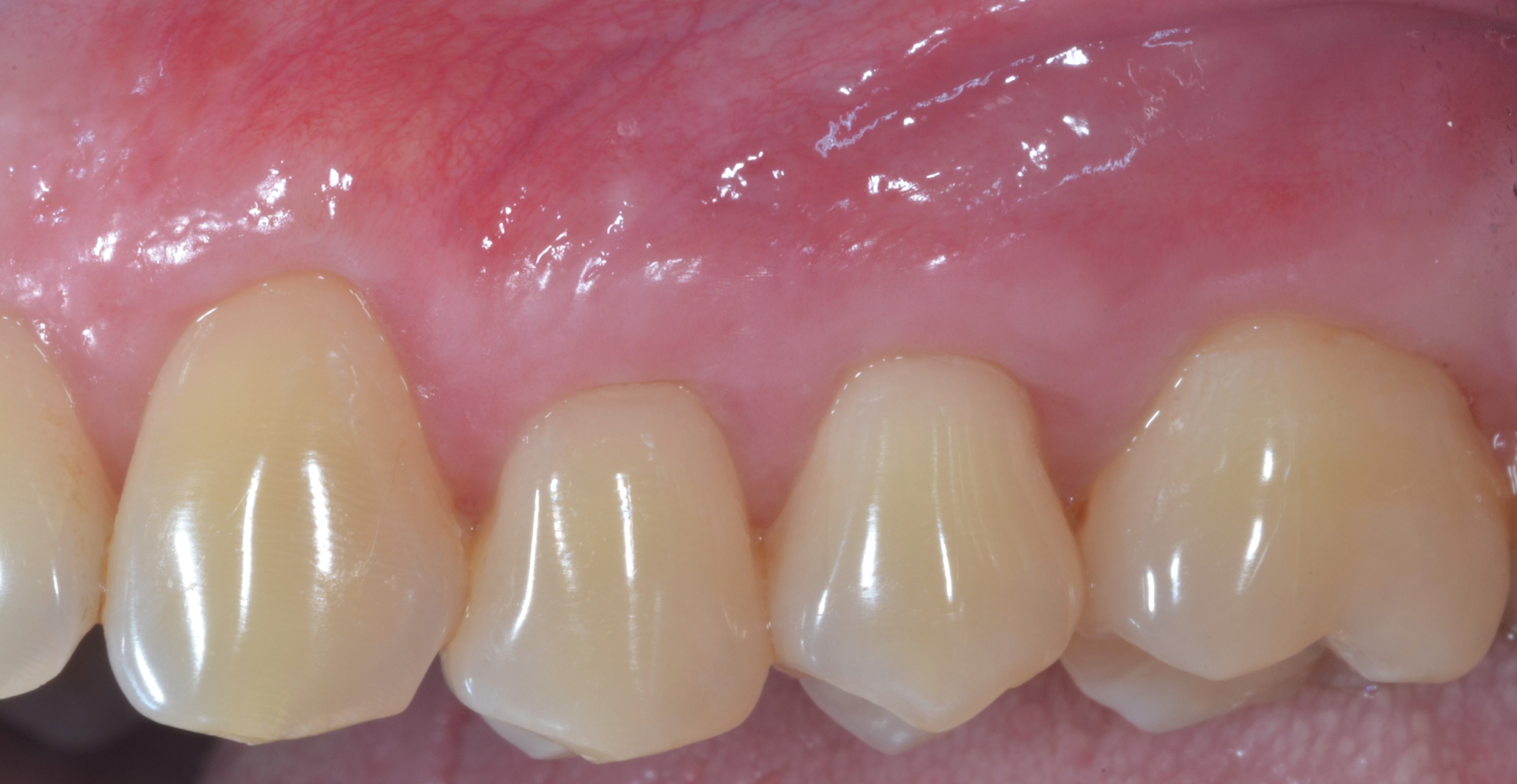
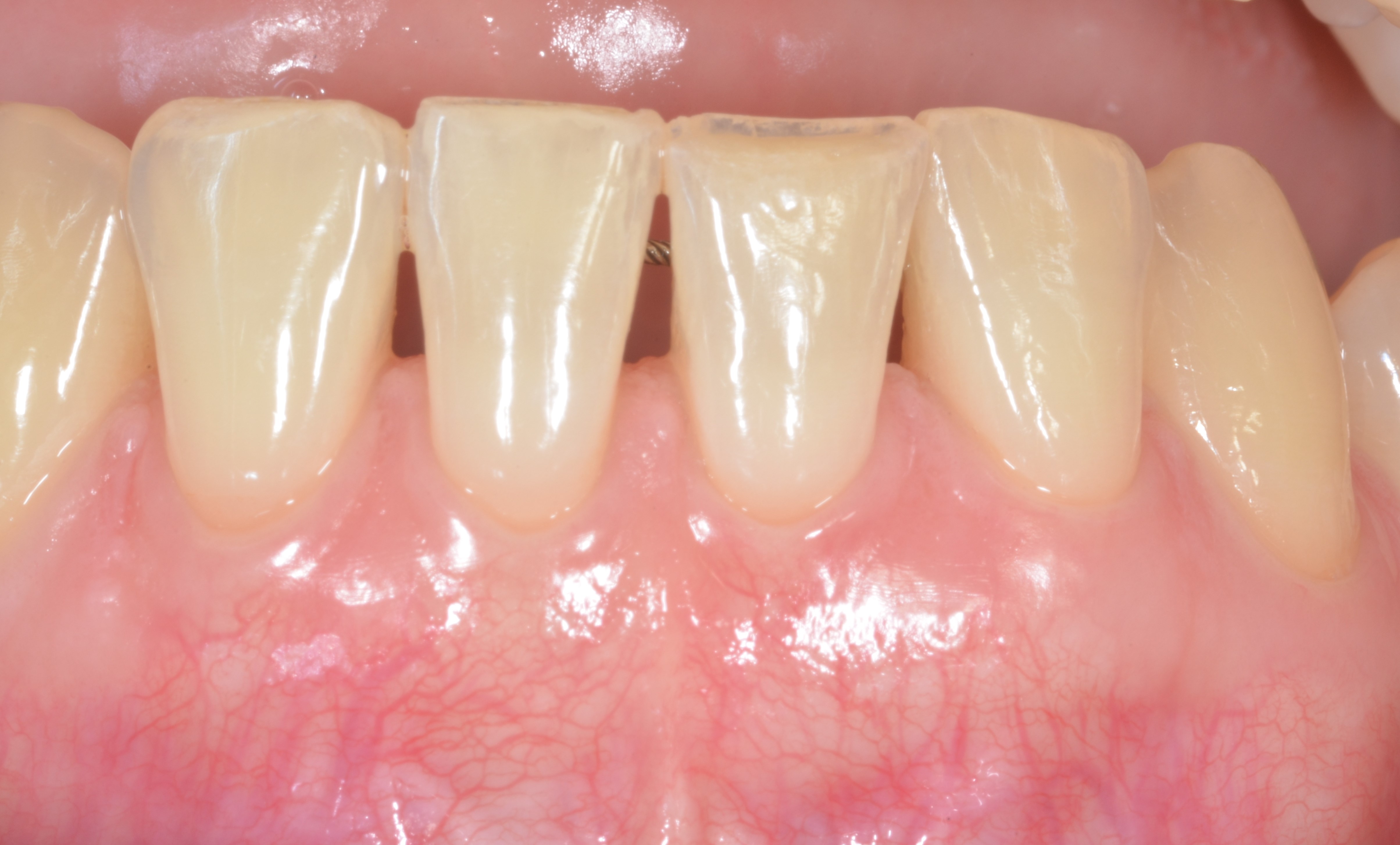
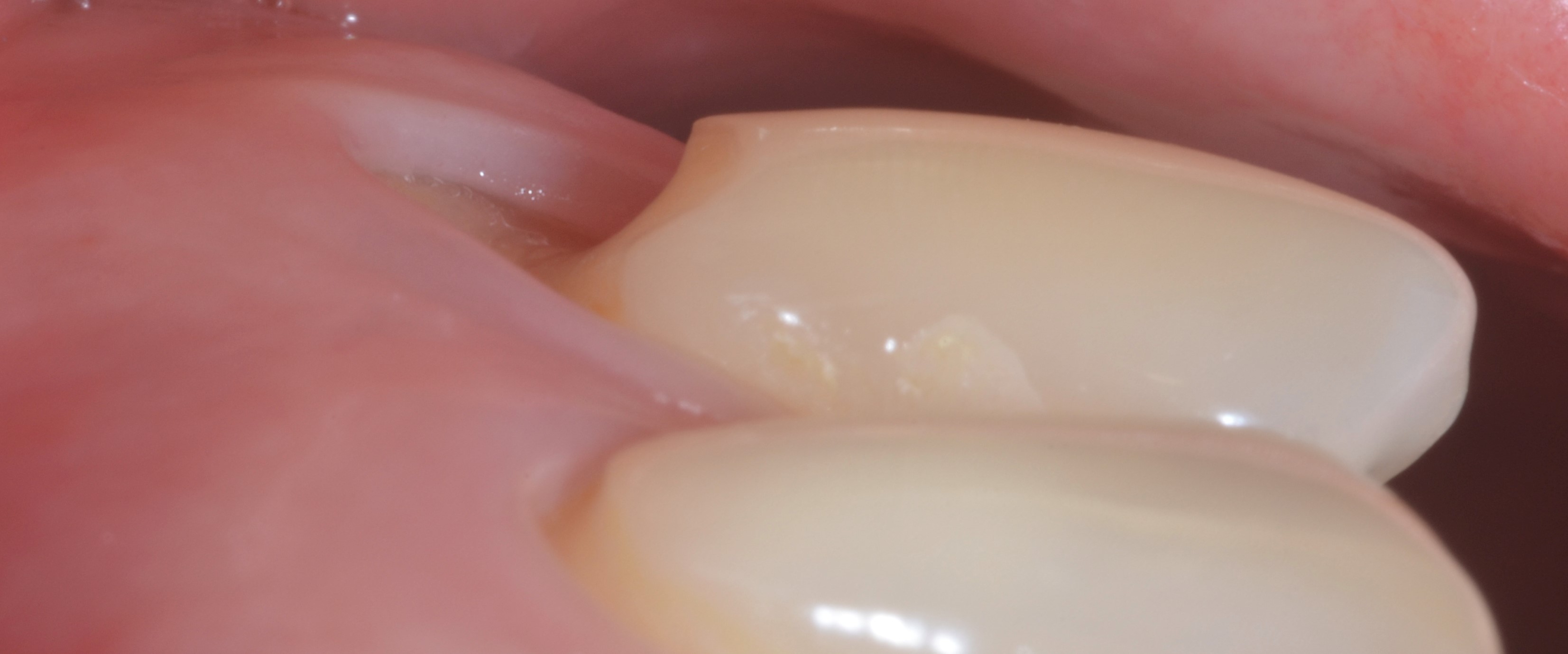
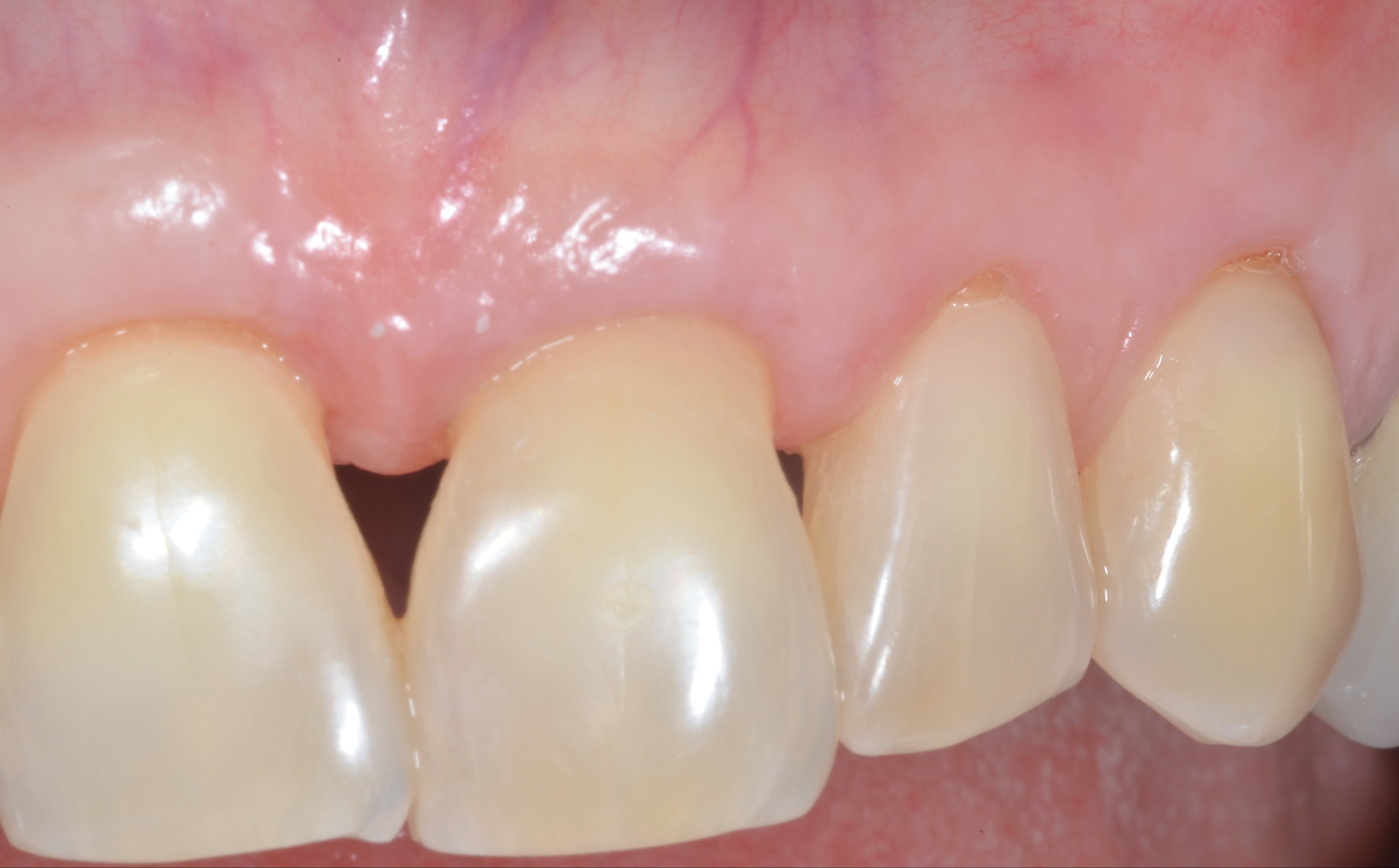
Dans le cas des récessions multiples de type 1 (RT 1), sans perte d’attache interdentaire, les dimensions de la papille et le phénotype gingival vestibulaire sont les deux facteurs déterminants pour le choix de la technique chirurgicale. Ces deux paramètres doivent être analysés séparément car les dimensions de la papille ne sont pas forcément corrélées avec le phénotype gingival vestibulaire (15). Au niveau d’une dent vestibulée par exemple, les papilles peuvent être larges et épaisses alors que le phénotype gingival vestibulaire est fin (Figure 1a). En effet, les dimensions des papilles sont surtout déterminées par la morphologie des dents et la forme sinusoïdale de leur jonction amélo-cémentaire (JAC).
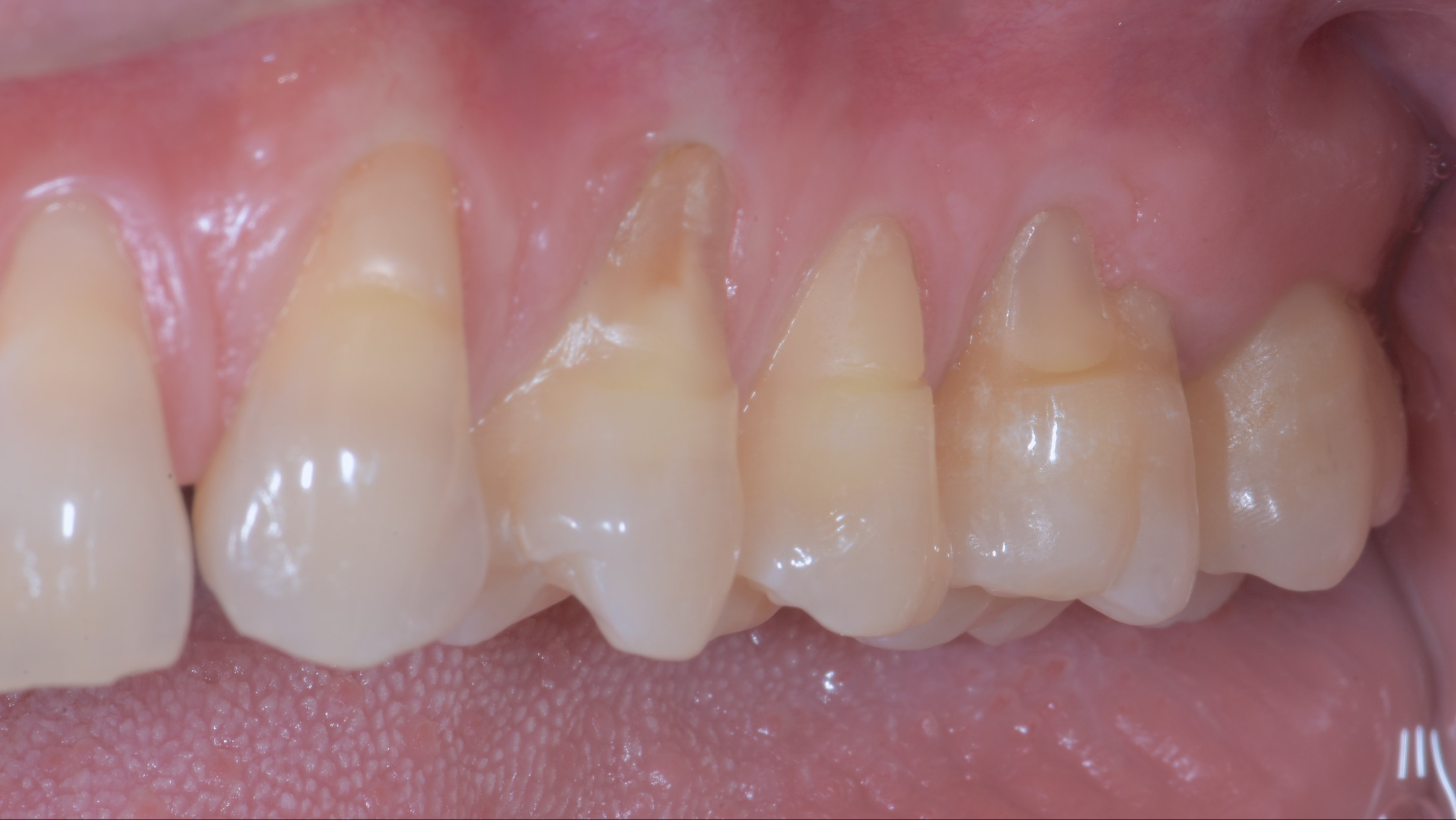
Fig.1a : Au niveau de 13 et 14 les papilles sont larges et épaisses alors que le phénotype gingival est fin dû à la proéminence de la canine. proéminence de la canine.
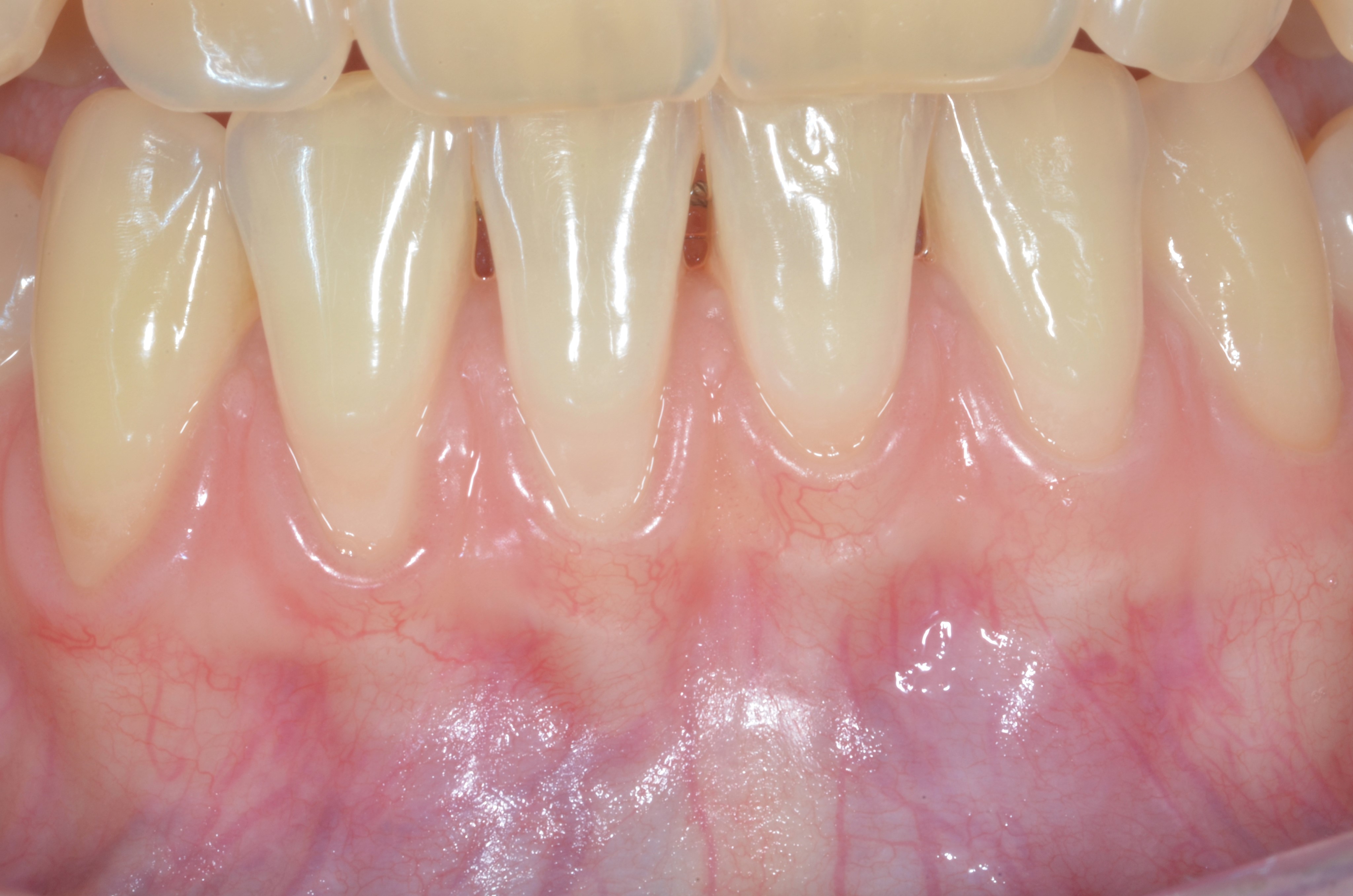
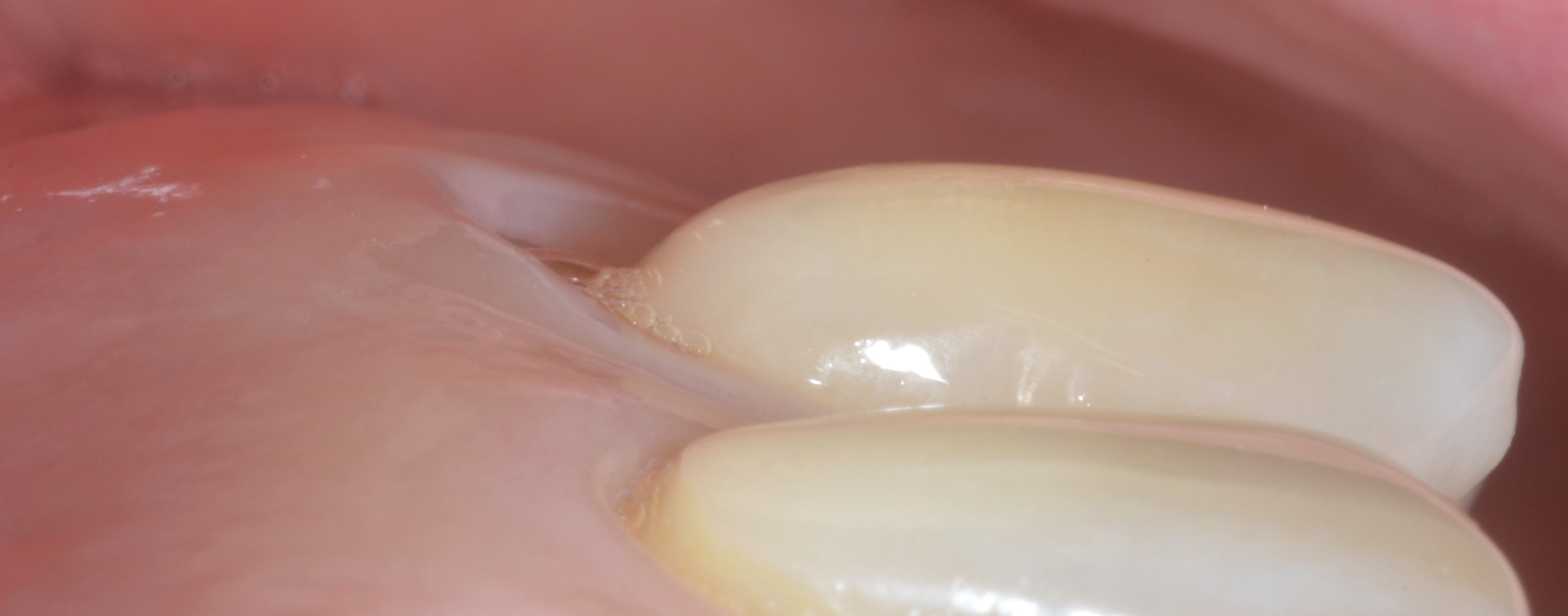
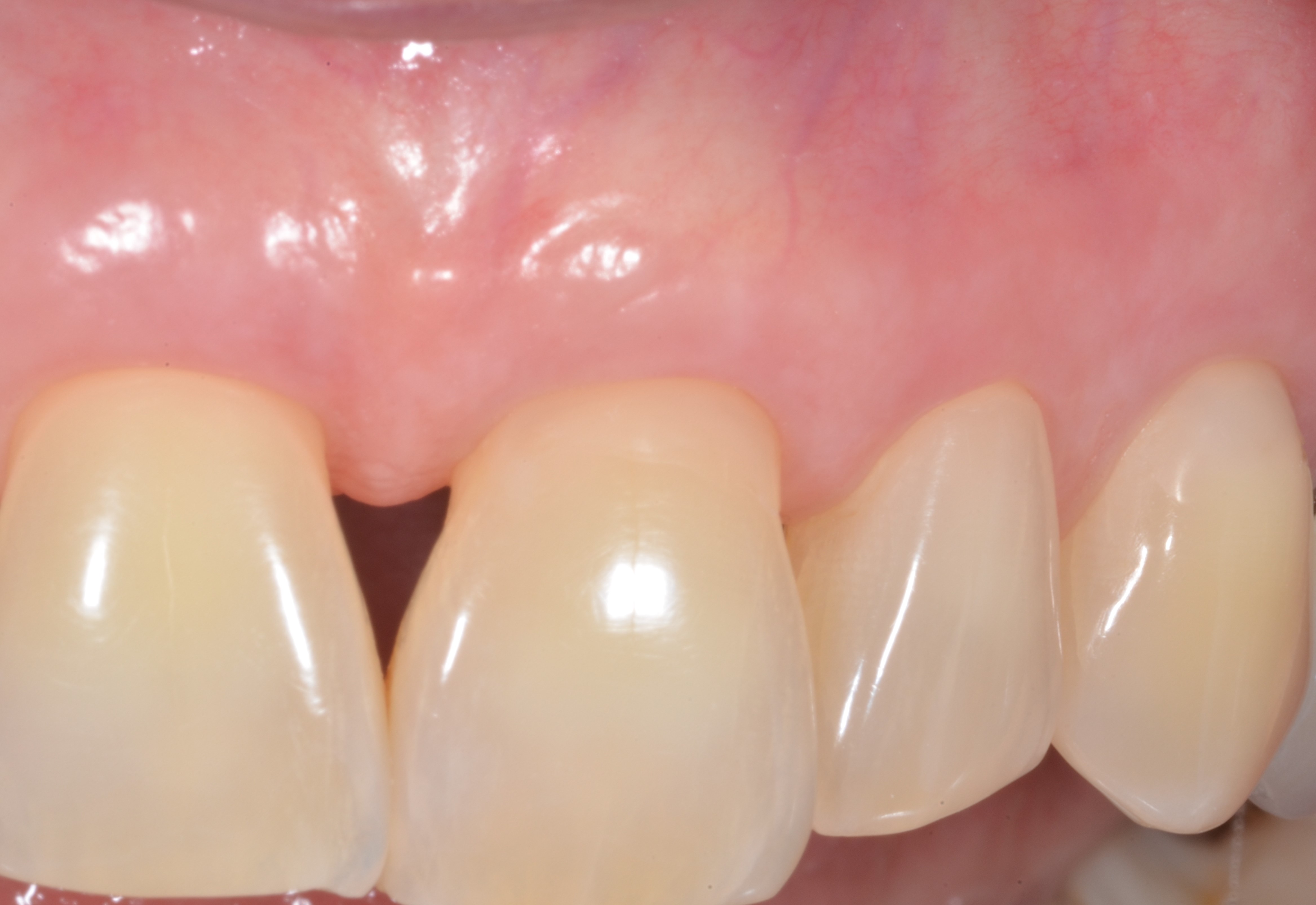
L’analyse de la morphologie des papilles doit déterminer si celles-ci sont larges et épaisses ou étroites et fines (moins de 3mm à partir de la base des collets, plus concaves en leur centre) (Figures 1b et 1c).
L’analyse du phénotype gingival vestibulaire doit, quant à elle, permettre de déterminer si l’épaisseur de la gencive est homogène, c’est-à-dire épaisse ou fine pour toutes les dents du secteur concerné par la chirurgie, ou inhomogène. Dans cette dernière situation, seules quelques dents présentent un phénotype gingival fin alors qu’il est épais pour toutes les autres (Figure1d).
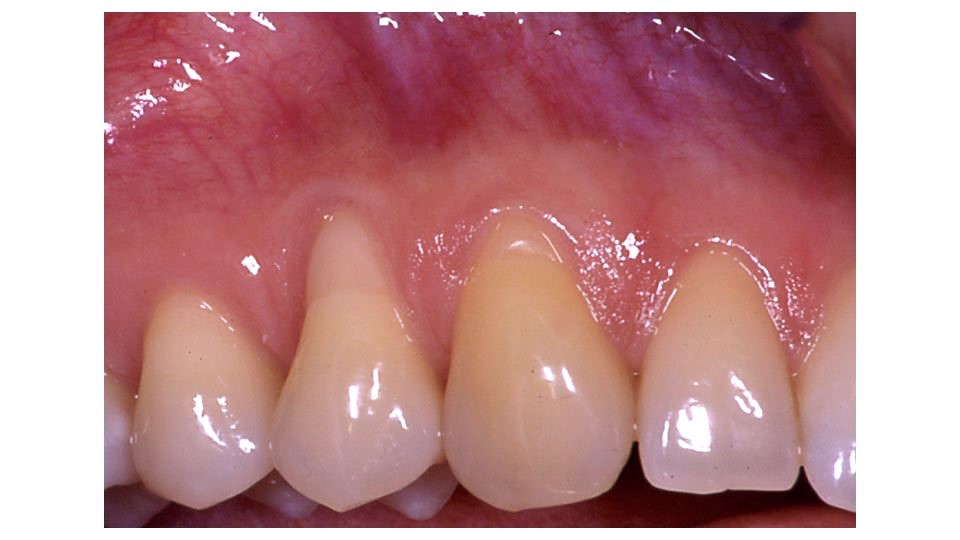
Fig.1d : Phénotype gingival inhomogène, la gencive et fine et réduite au niveau de la 14, et sur les autres dents en vestibulaire est haute et épaisse.
Une fois ces données précisées, le choix de la technique opératoire est facilité.
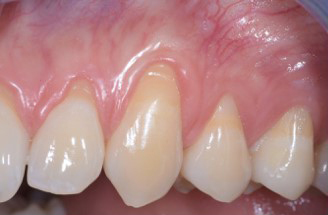
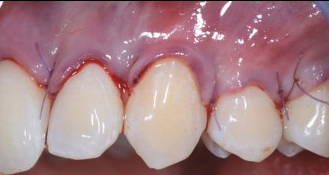
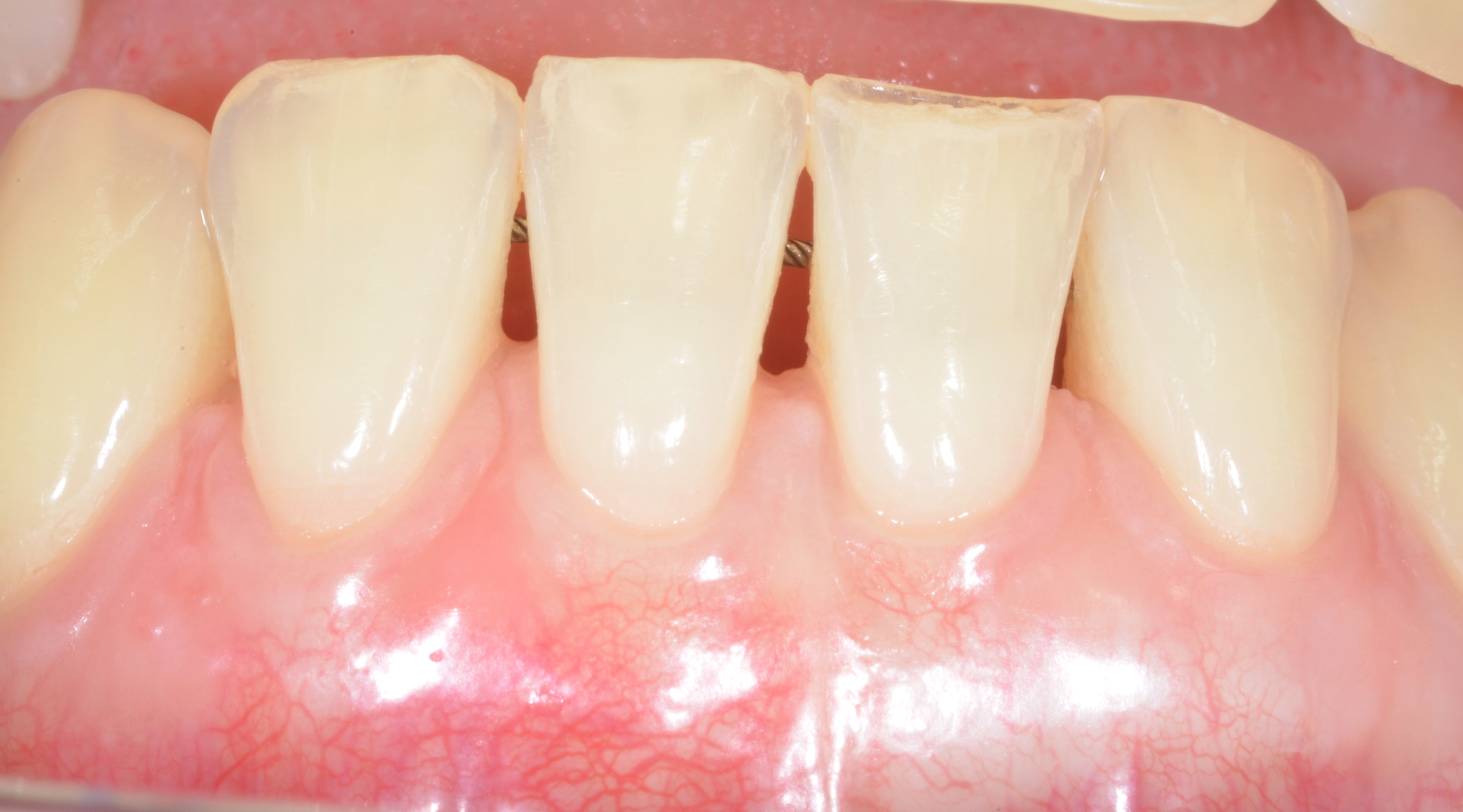
– Ainsi, en présence de papilles larges et épaisses et d’un phénotype gingival épais pour toutes les dents, la technique du lambeau multiple déplacé coronairement (MCAF ou multiple coronally advanced flap) est indiqué (Figures 2 a, b, c, d, e).
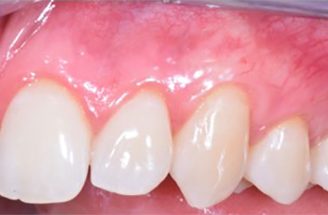
Fig.2 : recouvrement de récessions multiples avec la technique du lambeau multiple avancé coronairement sans apport de tissu conjonctif. Papilles larges, phénotype épais.
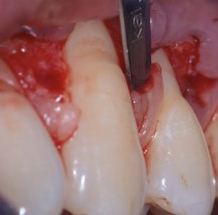
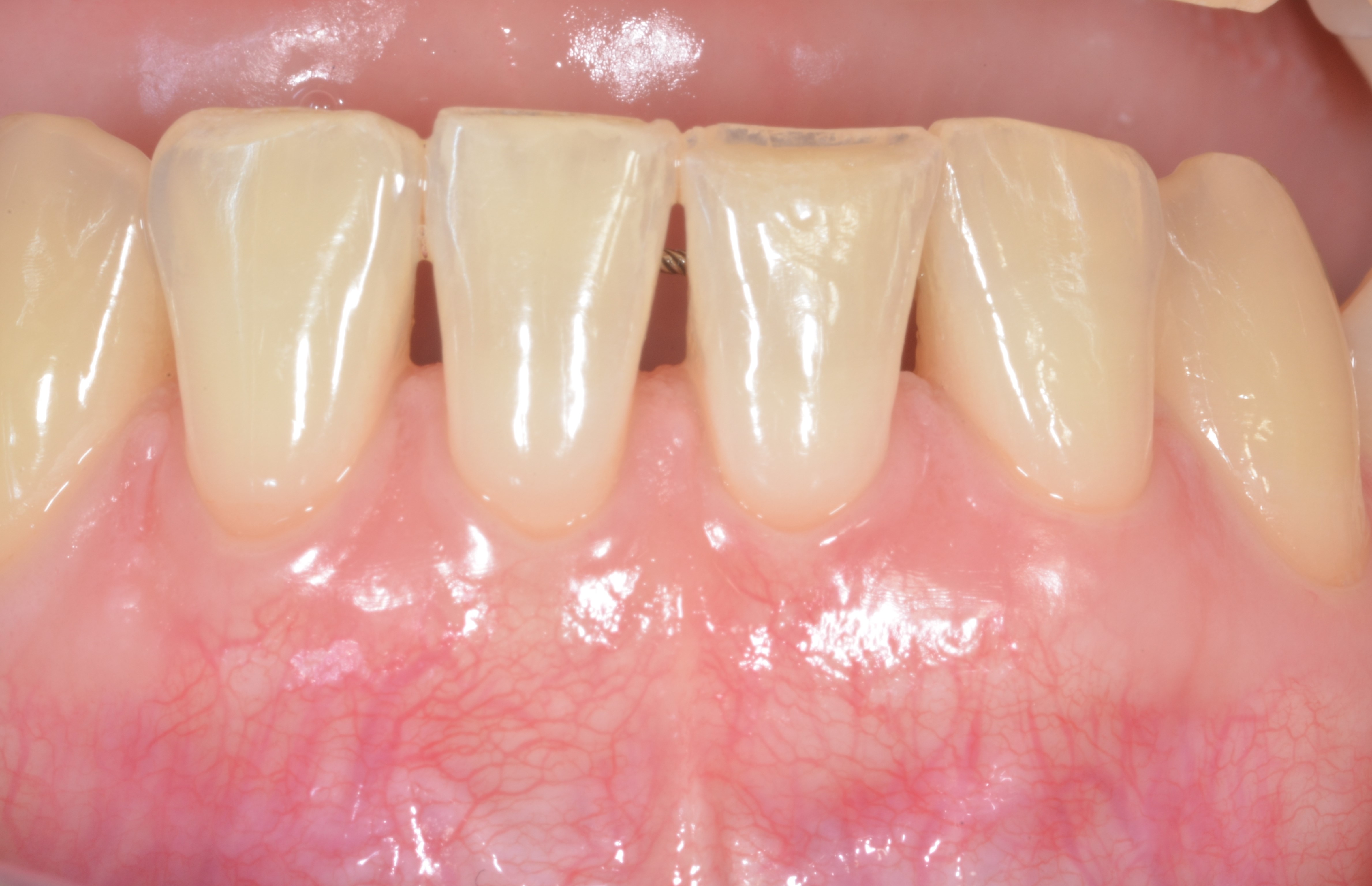
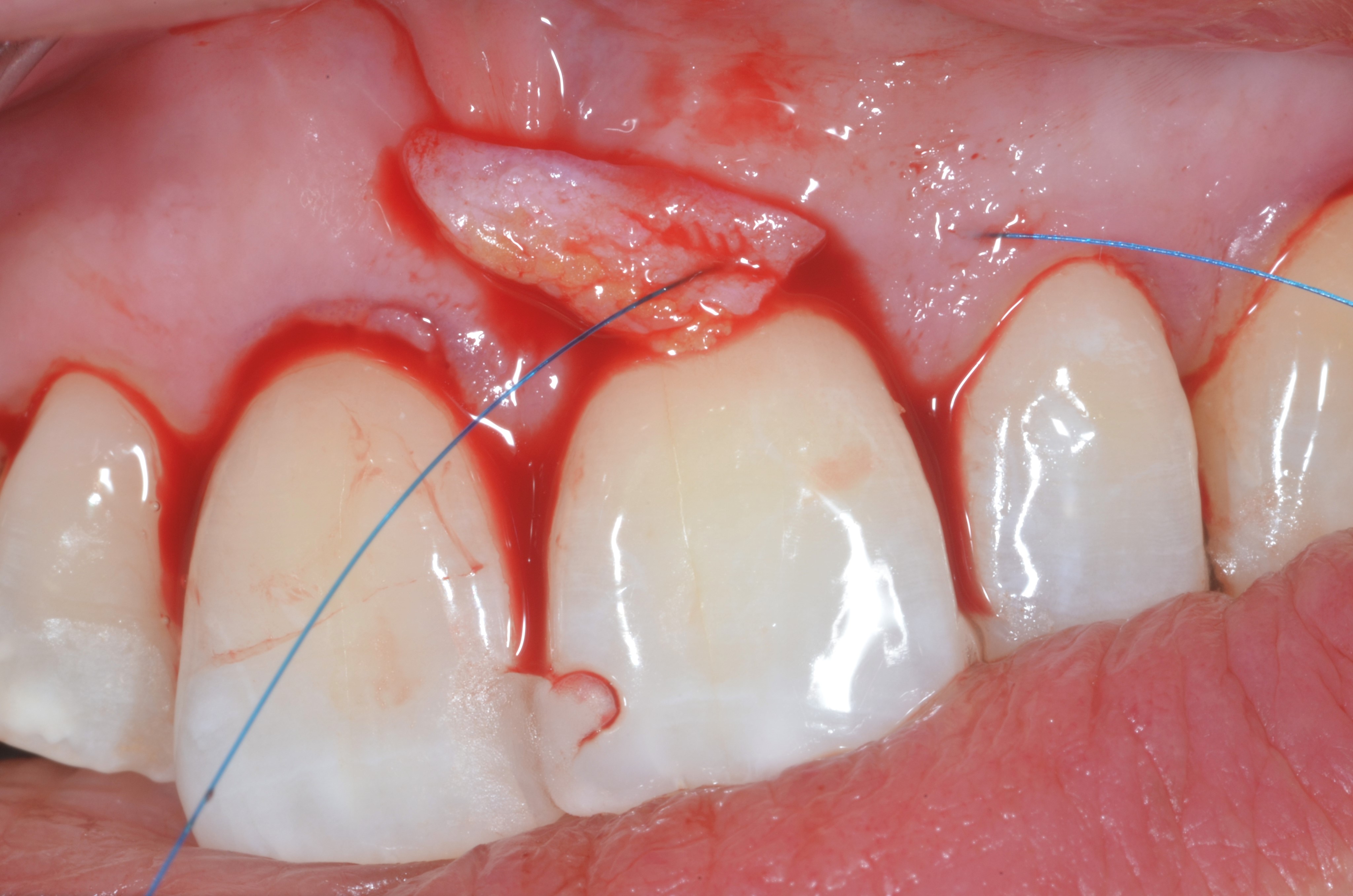
En revanche, si le phénotype gingival n’est pas homogène, un MCAF associé à des greffes de tissu conjonctif ciblées aux endroits où la gencive est fine est préférable (Figures 3a, b, c, d, e).
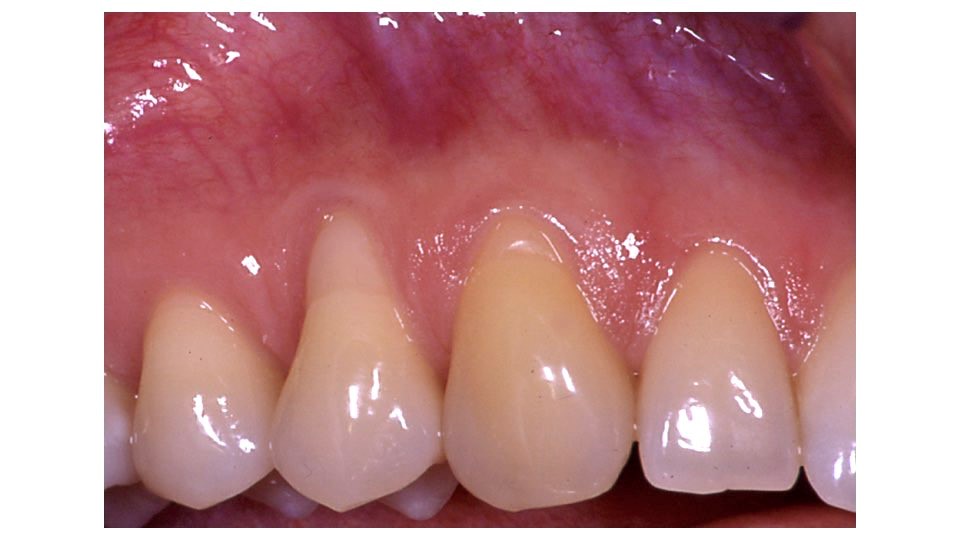
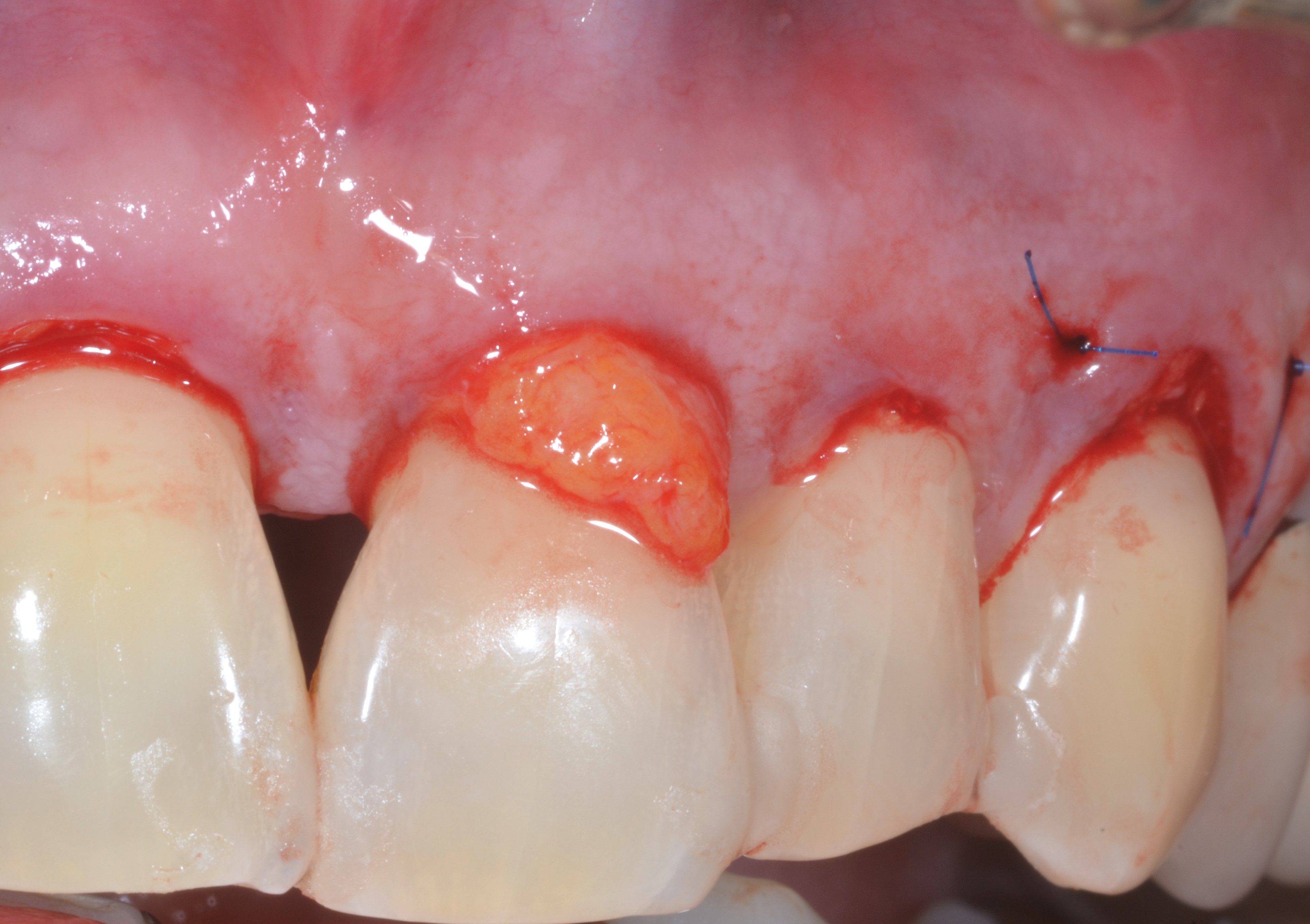
Fig.3 : recouvrement de récessions multiples avec la technique du lambeau multiple avancé coronairement avec apport de tissu conjonctif sur site spécifique. Le phénotype est fin en vestibulaire de 14. a) Situation initiale
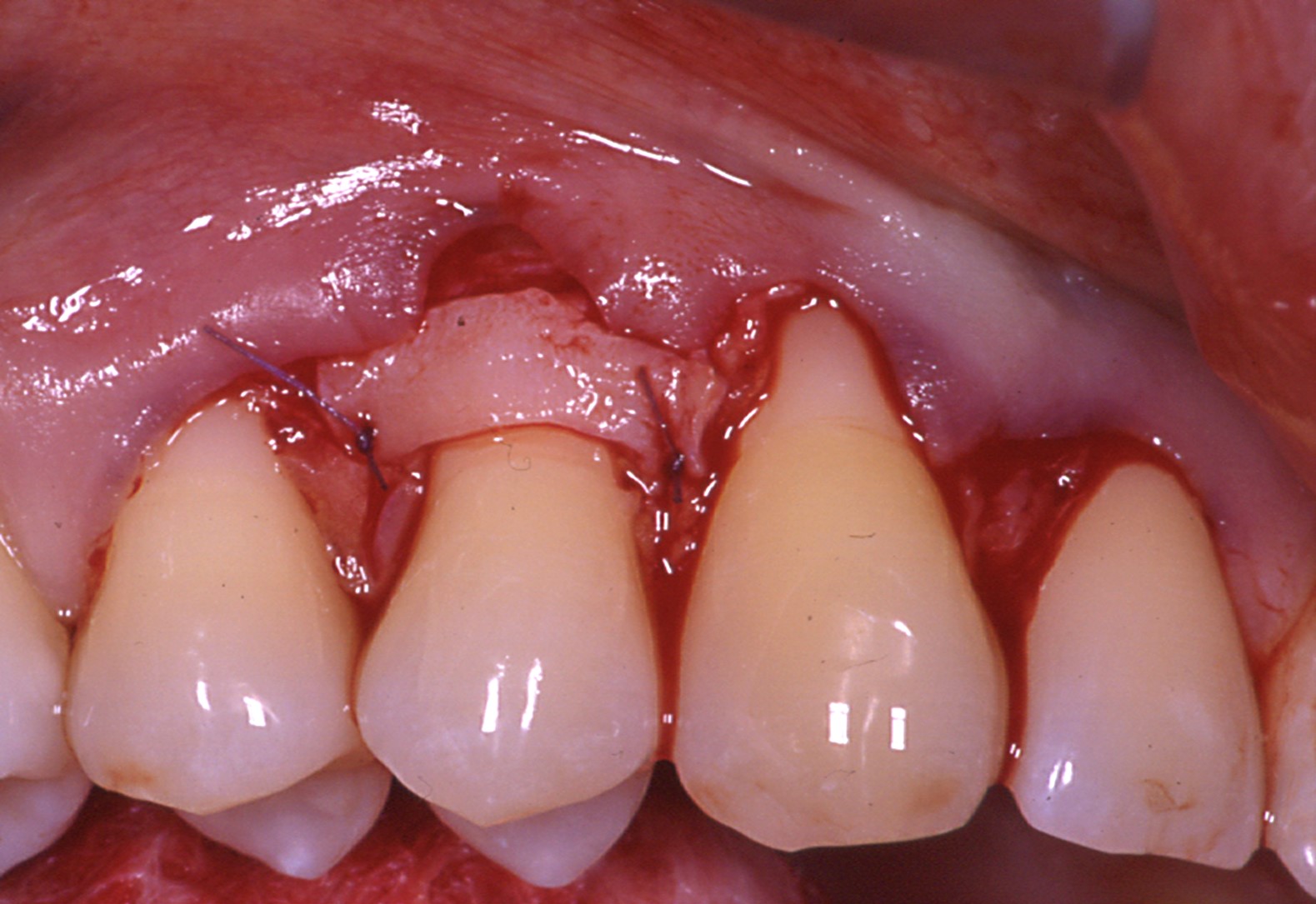
3c) Positionnement du greffon sur 14 à la hauteur de la JEC. Suturé à la base des papilles avec des sutures résorbables.
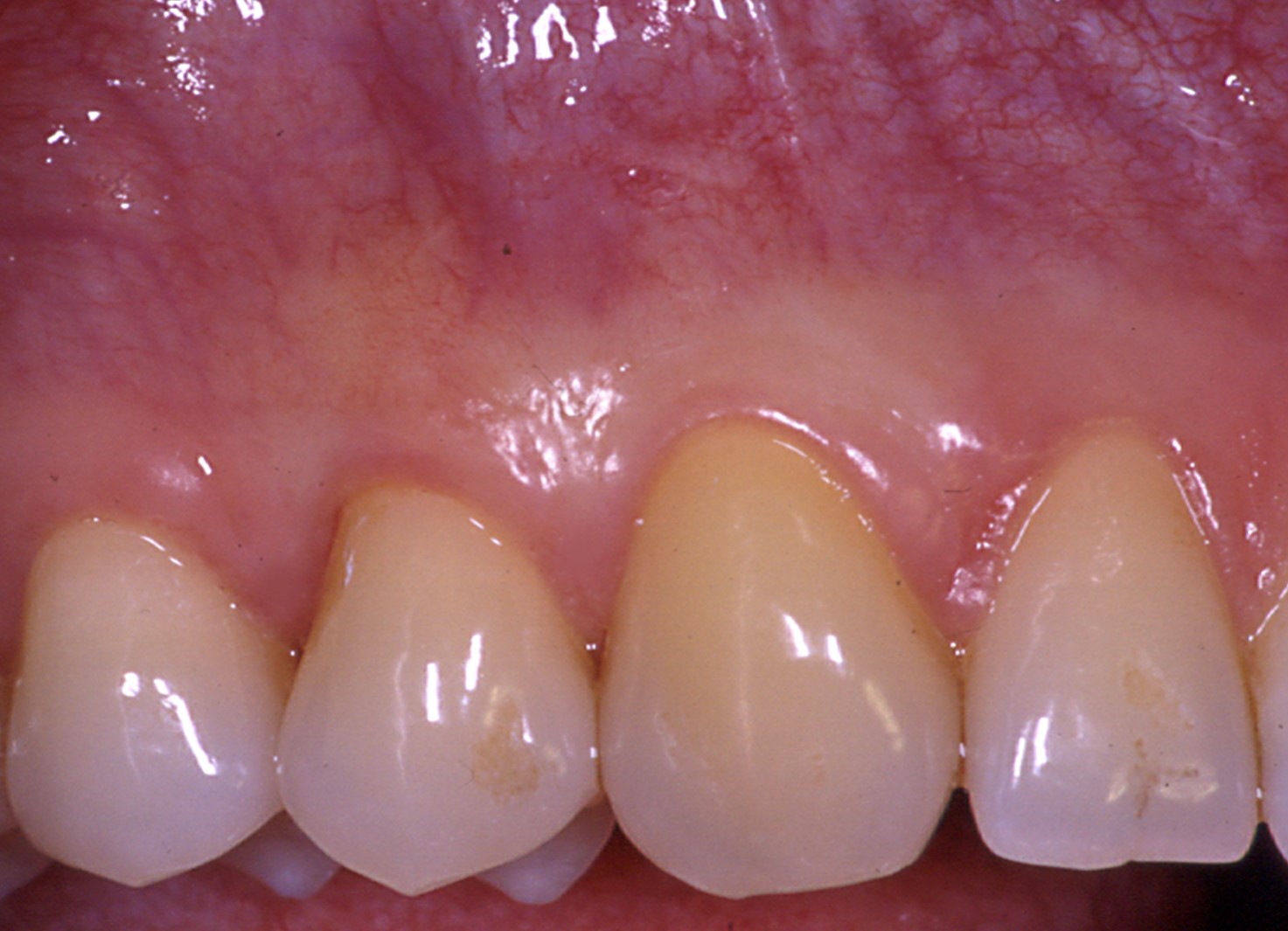
3e) Situation à plus de 3 ans post-opératoire. Le recouvrement est complet pour toutes les dents. Le phénotype a été modifié pour la 14.
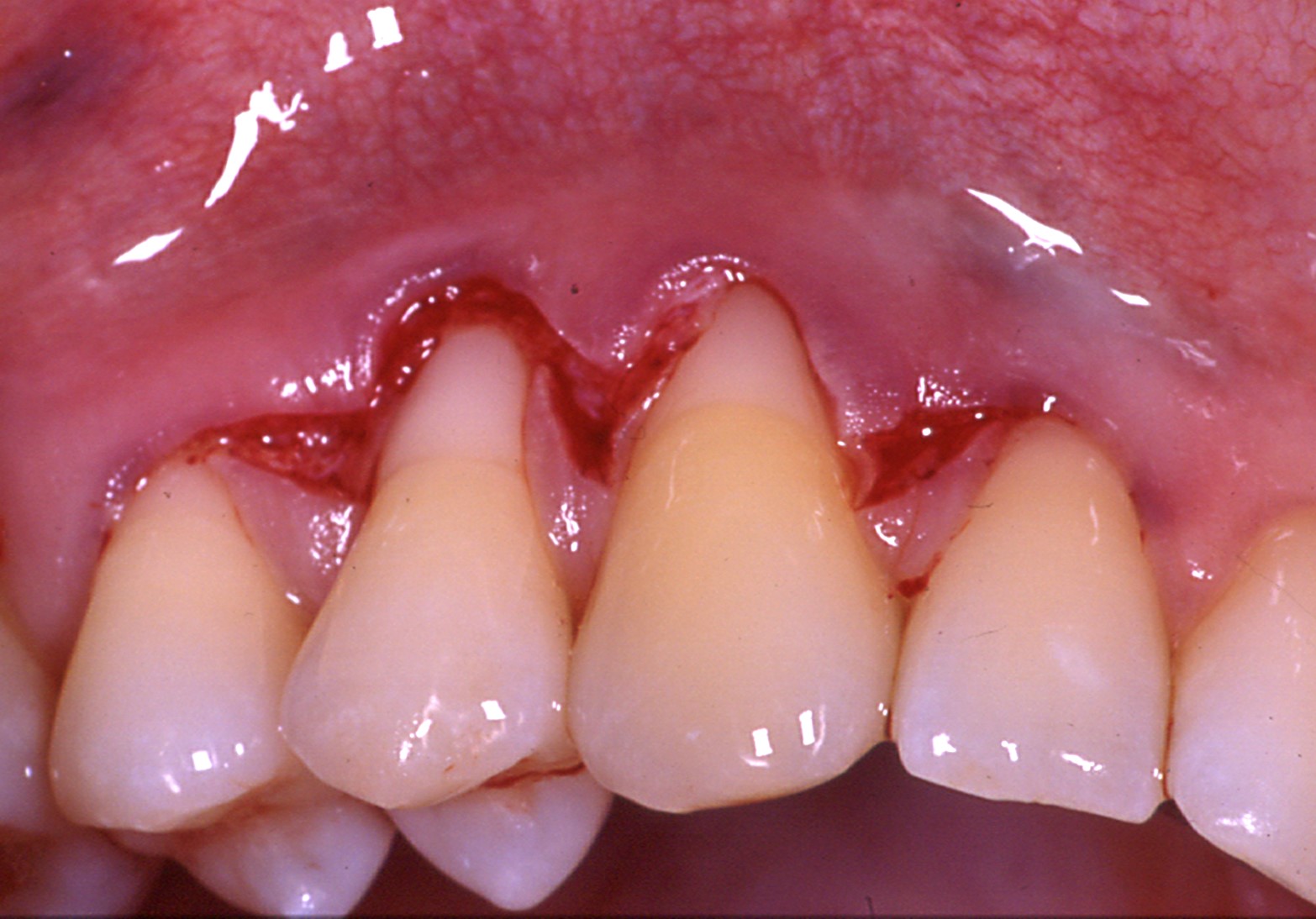
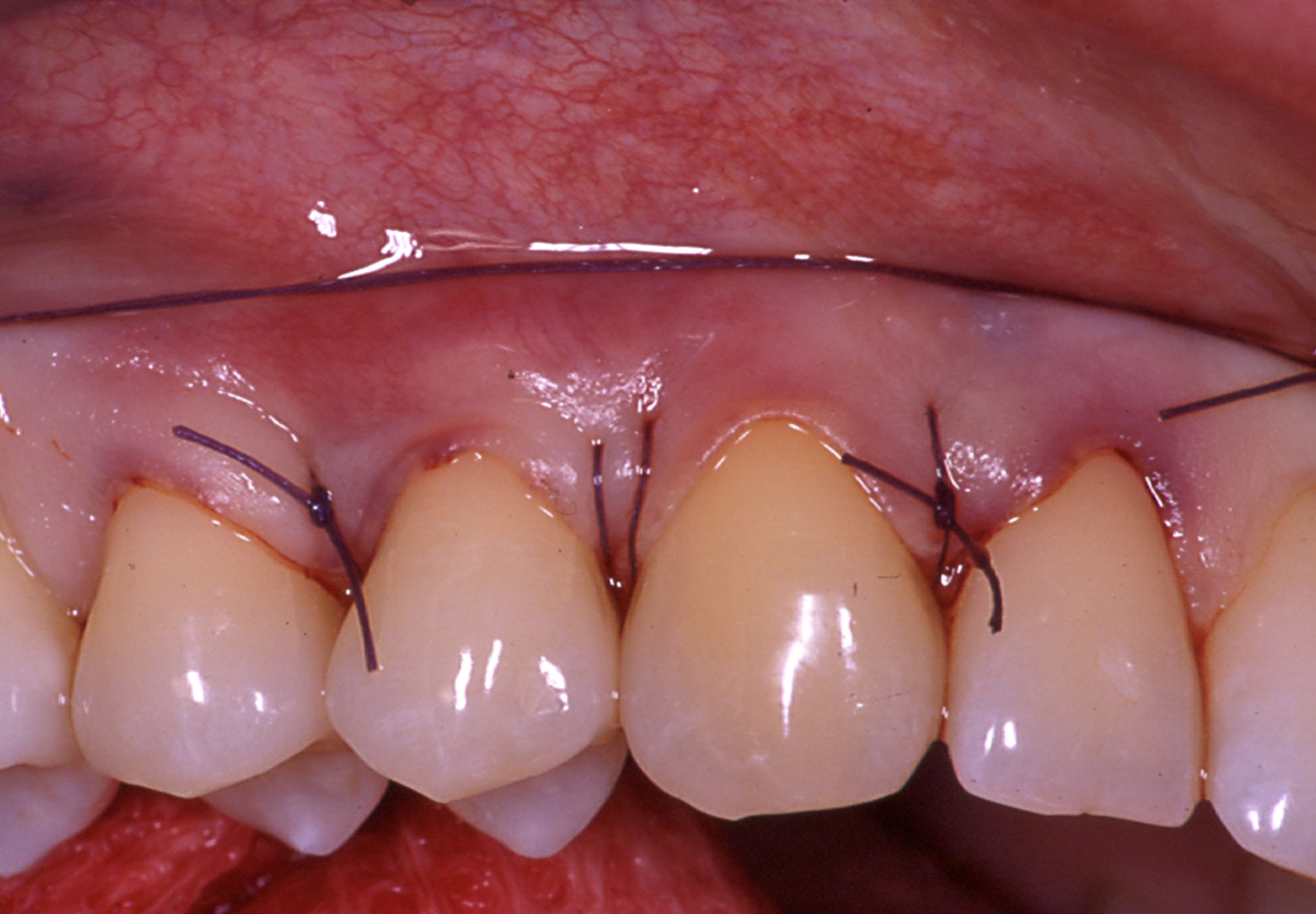
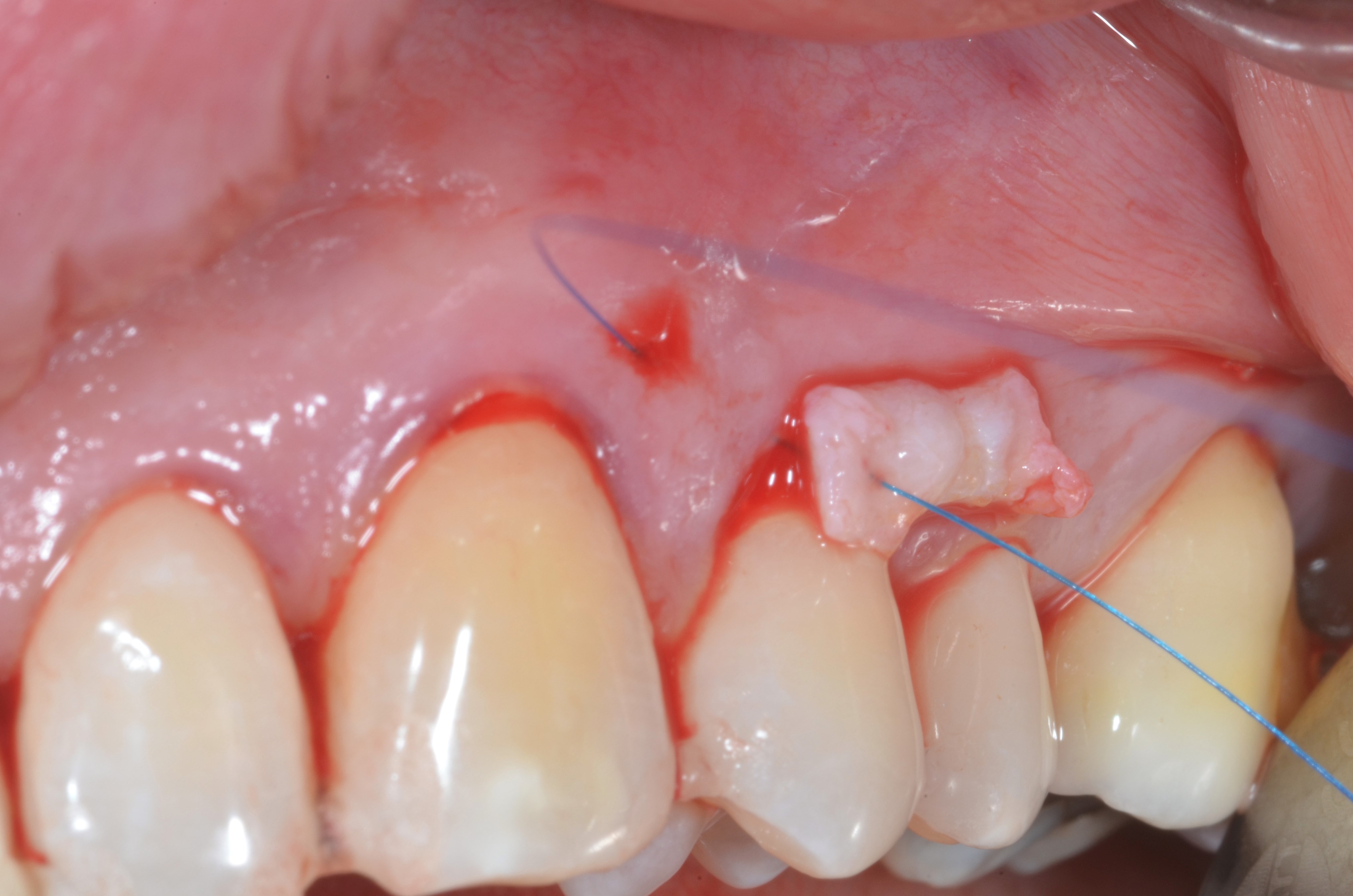
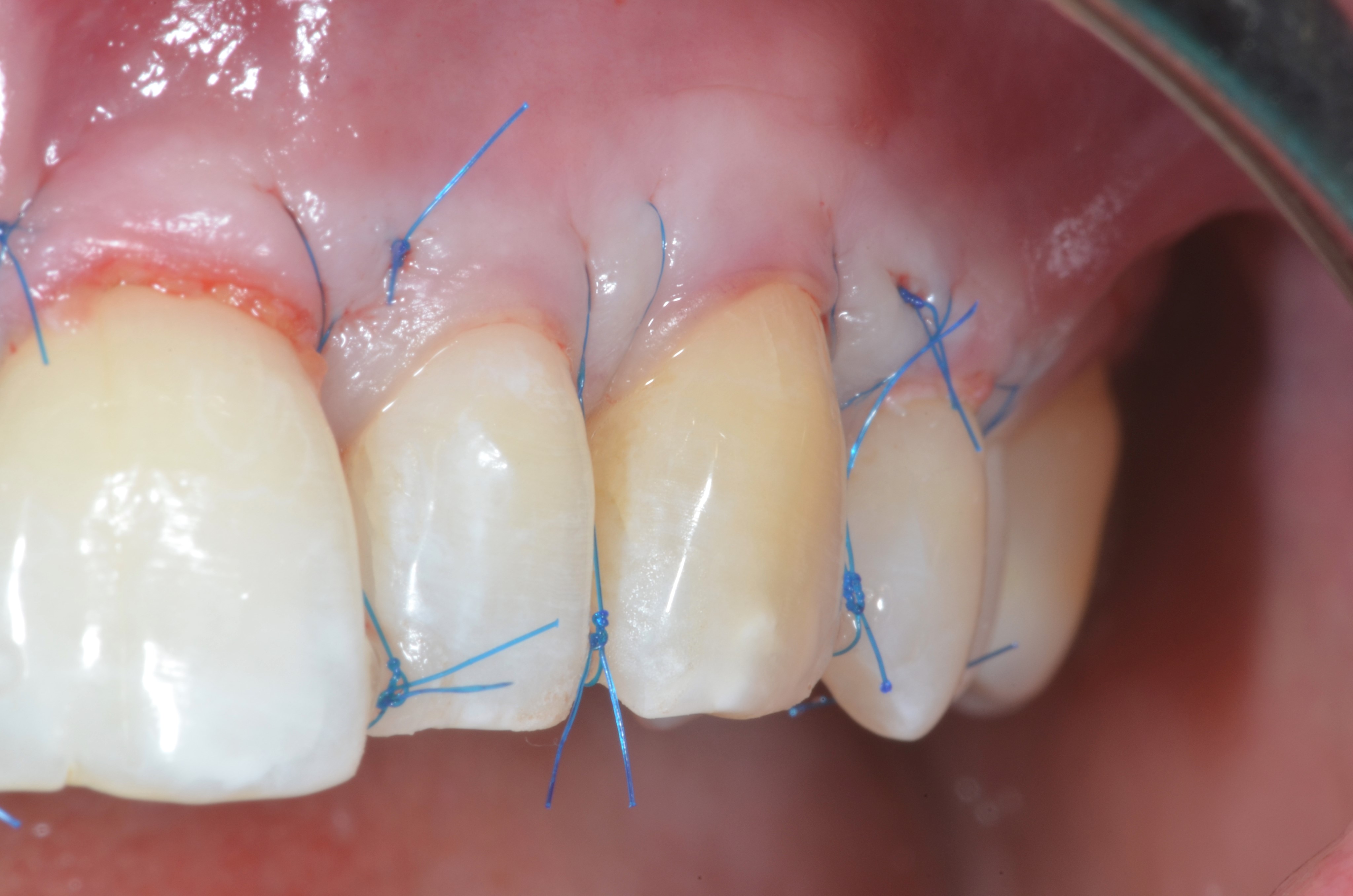
D’un autre côté, si le phénotype gingival est fin au niveau de toutes les dents, la technique chirurgicale appropriée reste le MCAF mais l’apport vestibulaire en tissu conjonctif doit concerner toutes les récessions (Figures 4 a, b, c, d, e).
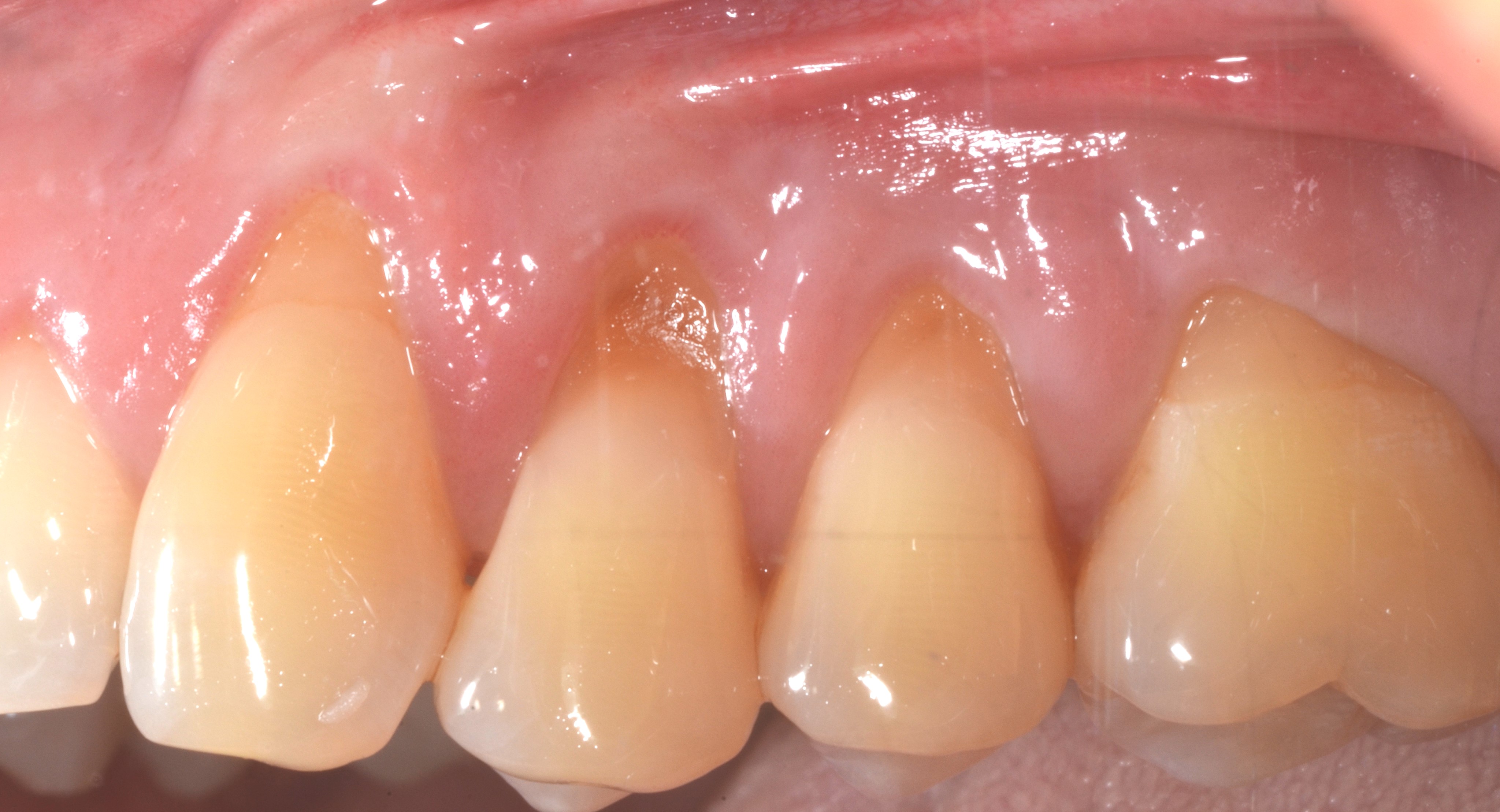
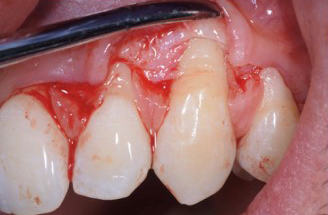
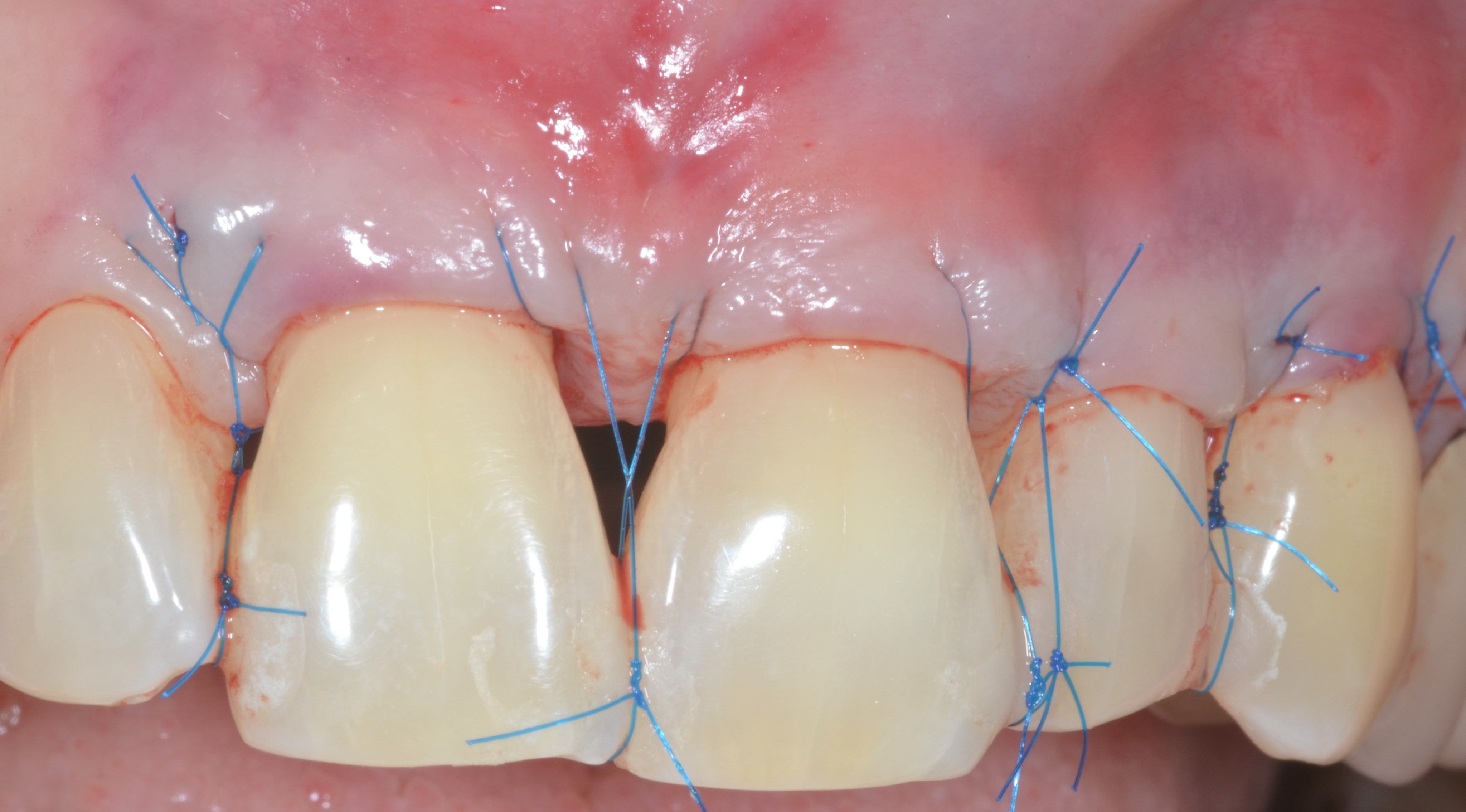
Fig.4 : recouvrement de récessions multiples avec la technique du lambeau multiple avancé coronairement avec apport de tissu conjonctif sur toutes les recessions. a) Vue initiale. Lésions cervicales non carieuses, papilles interproximales épaisses à la hauteur du tracé d’incision oblique.
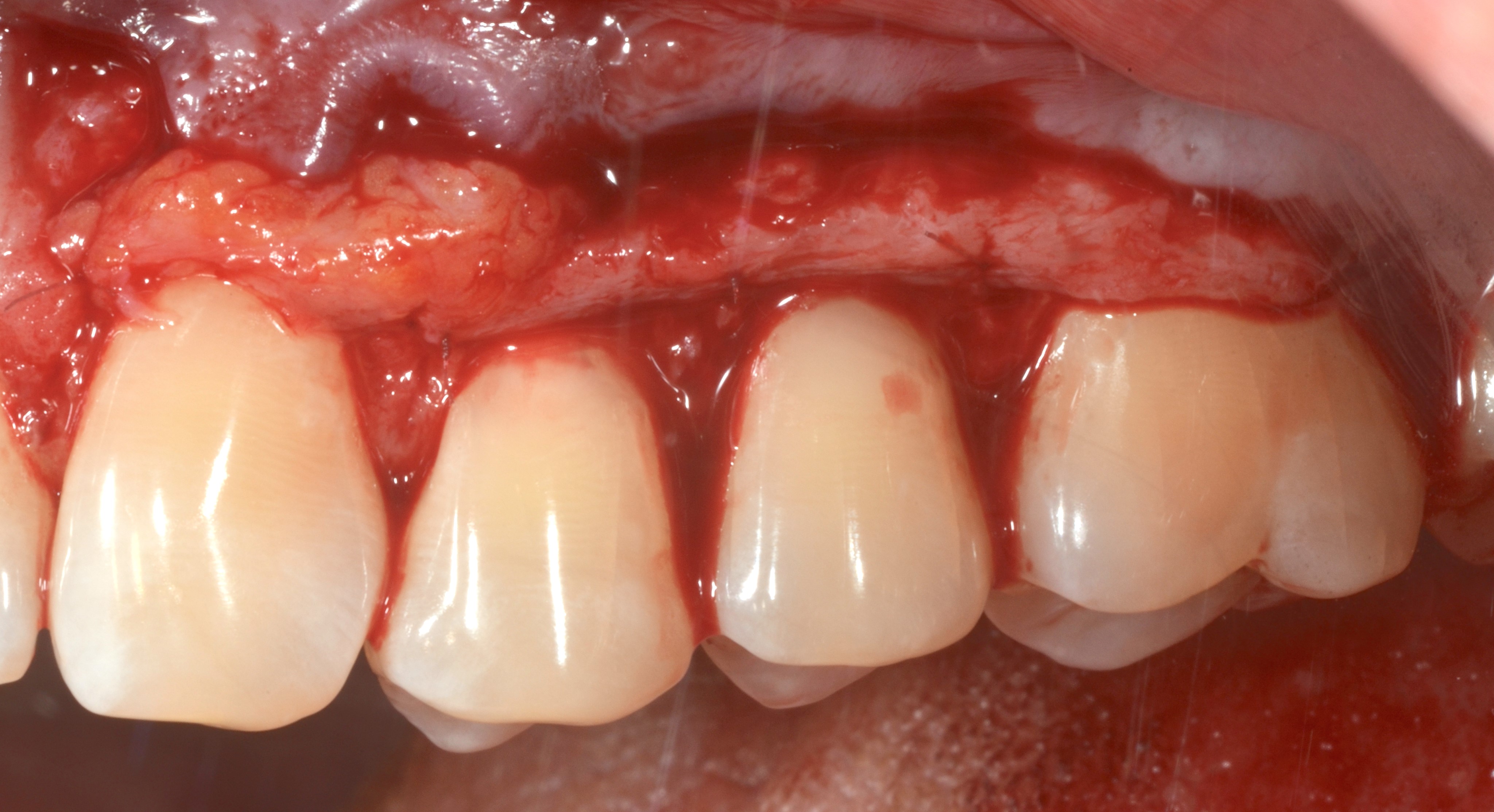
4b) Lambeau soulevé en épaisseur partielle, totale, partielle. Le conjonctif est fixé avec des sutures résorbables aux papilles préalablement desépithélialisées. Le positionnement du greffon est à la JEC.
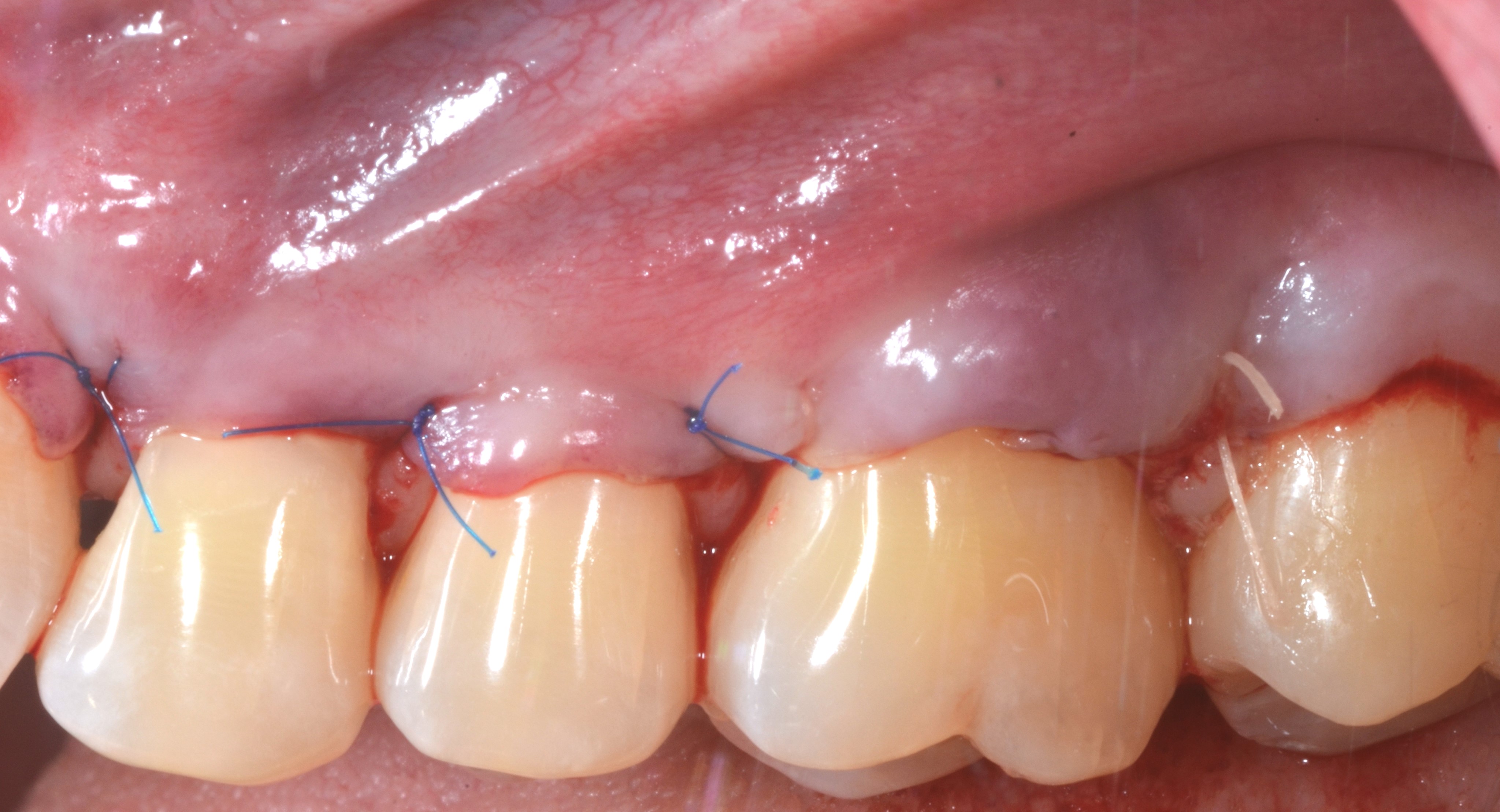
4c) Le lambeau est suturé en position coronaire avec des sutures suspendues en recouvrant complètement le greffon.
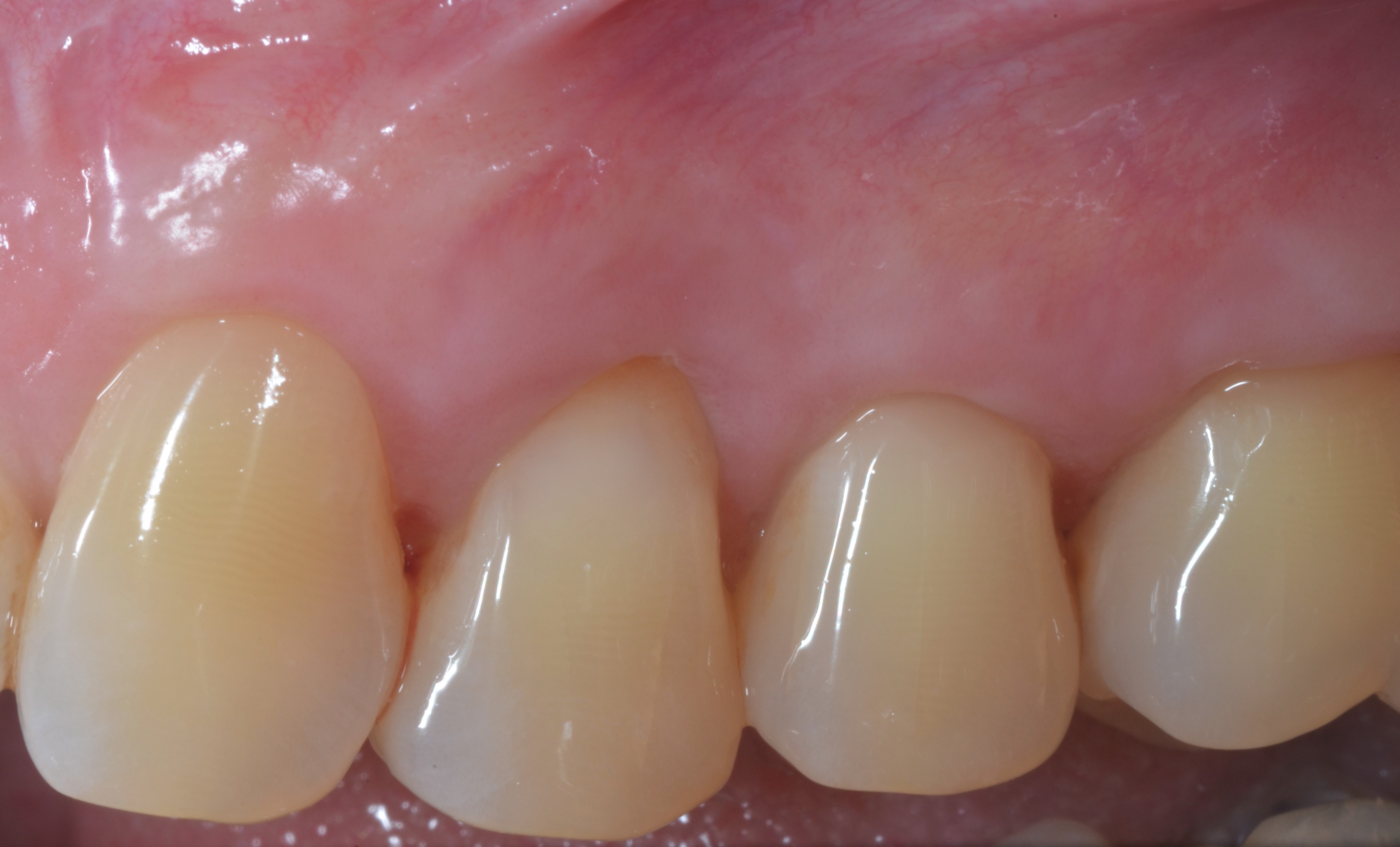
4e) Vue clinique de cicatrisation à 4 ans. Malgré une stabilité tissulaire marginale, on observe une légère perte de volume en regard de la première prémolaire !
– Lorsque les papilles sont fines et étroites, la technique la plus appropriée est le MCAT. Comme précédemment, l’association d’une greffe de tissu conjonctif est également indiquée si la qualité du phénotype gingival est fin au niveau de toutes les dents (greffe pour toutes les récessions) (Figures 5 a, b, c, d, e) ou si ce dernier n’est pas homogène (greffe ciblée) (Figures 6 a, b, c, d, e).
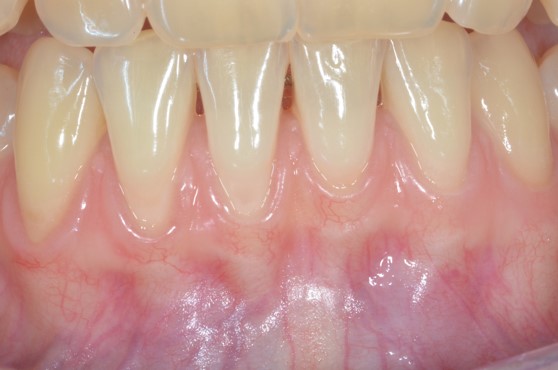
Fig.5 : RT1 multiples mandibulaires, papilles étroite et fines, phénotype fin homogène. Recouvrement radiculaire avec le MCAT associé à une greffe de tissu conjonctif au niveau de toutes les dents mandibulaires. a) Situation initiale.
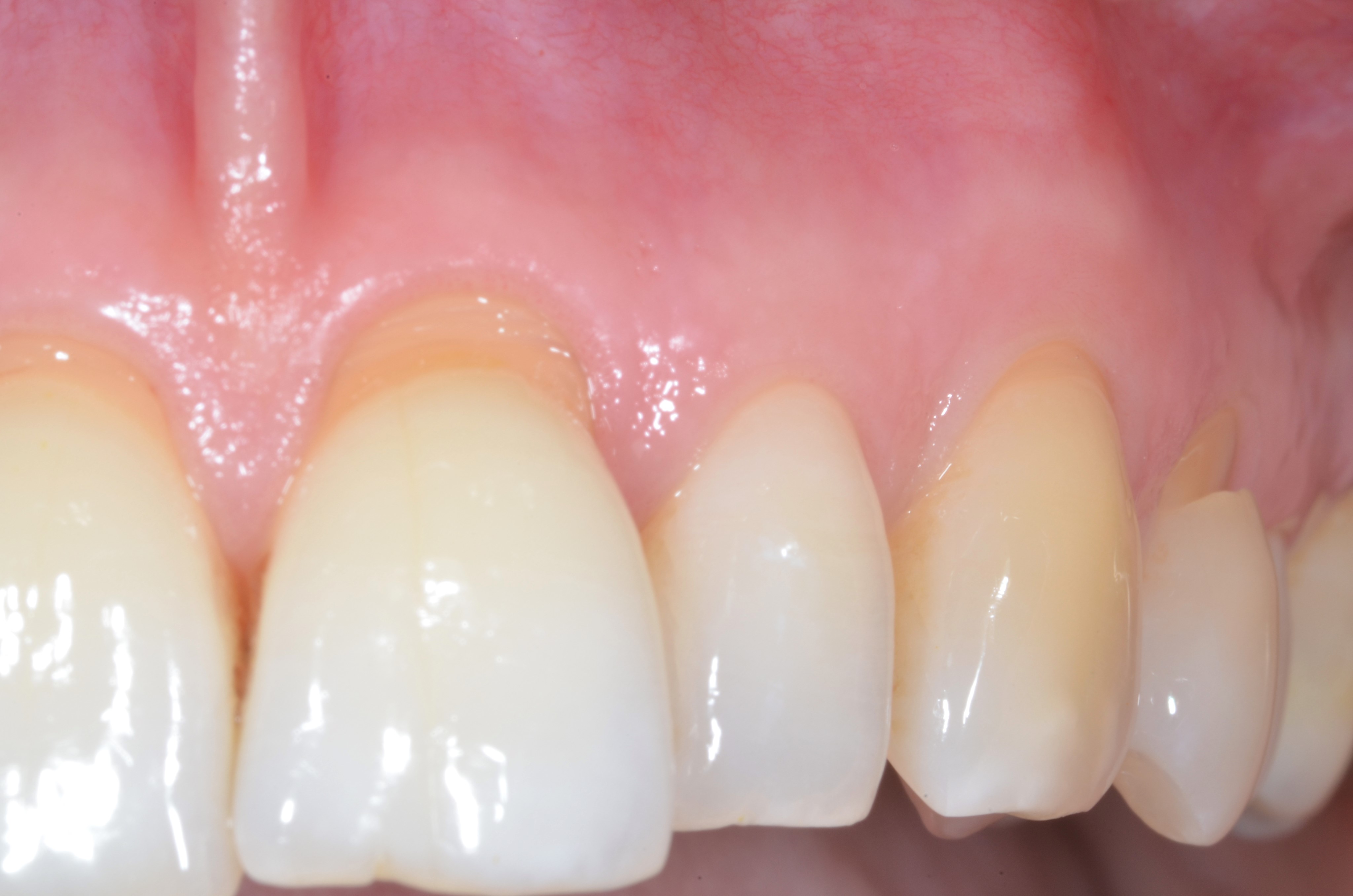
Fig.6 : recouvrement de récessions multiples RT1 avec la technique du tunnel modifié associé à un positionnement des greffons conjonctifs ciblés sur 21 et 24. a) Situation initiale.
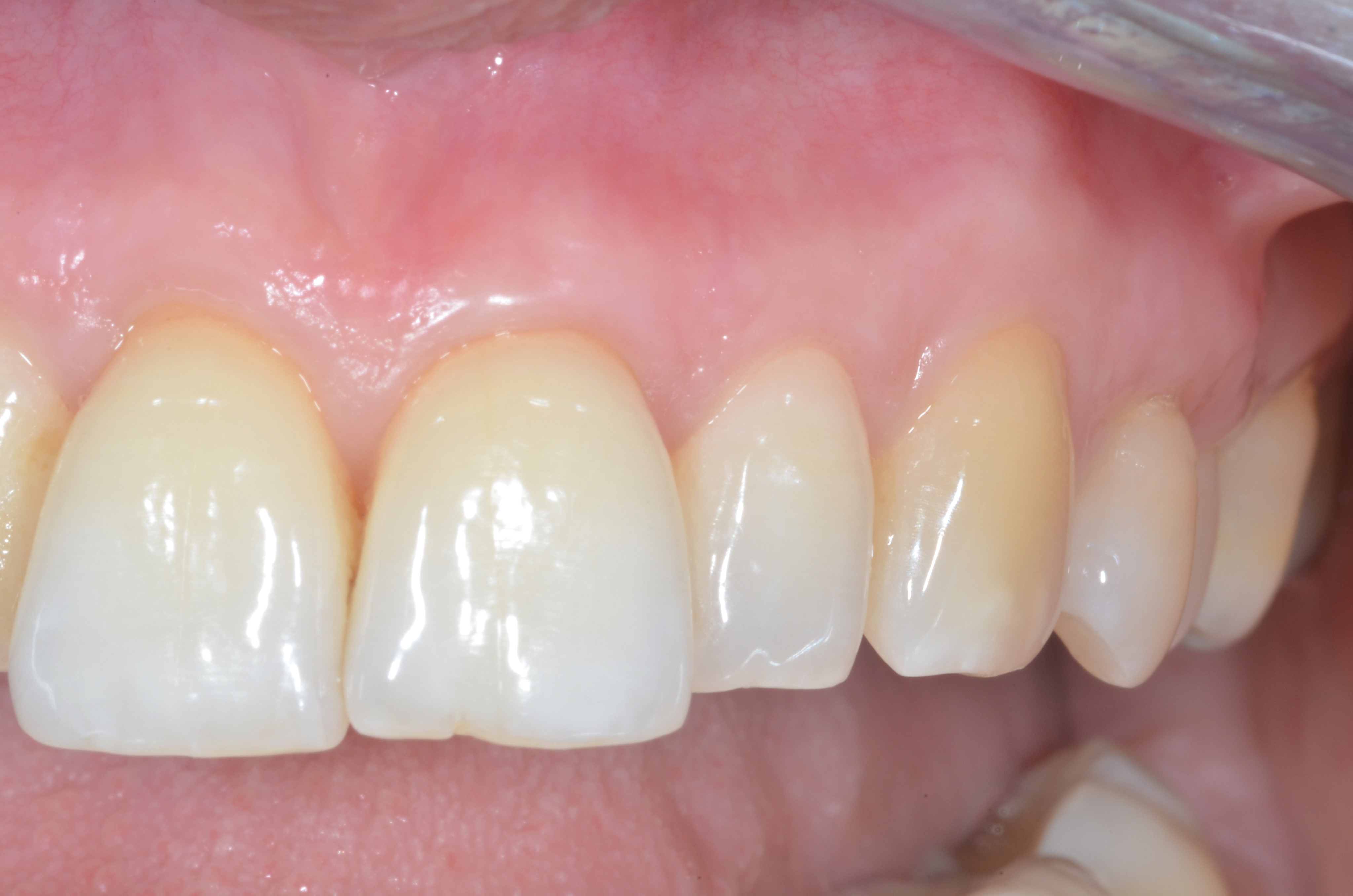
6e) Situation à plus d’un an . Le recouvrement est complet associé à
un épaississement du phénotype gingival.
♦ Récessions gingivales multiples de type 2 ou RT 2
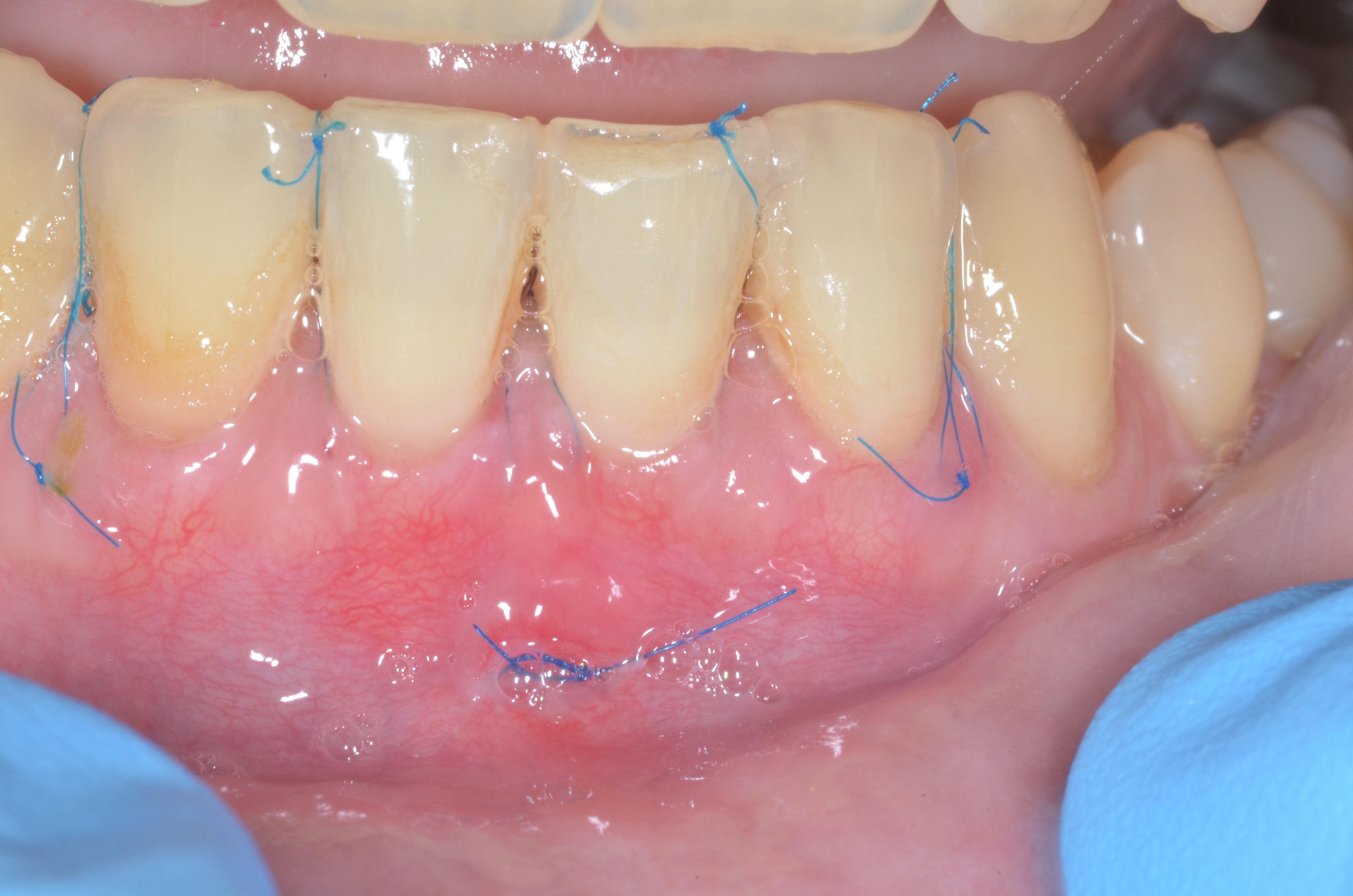
Dans les cas de récessions de type 2, c’est à dire en présence d’une papille réduite ou d’une perte d’attache interdentaire, les deux niveaux de raisonnement précédents ne sont plus nécessaires. Quelle que soit la morphologie des papilles et le type de phénotype gingival vestibulaire, seule la technique du MCAT associée à des greffes de tissu conjonctif pour toutes les dents nous semble pertinente, en prenant en compte la distance DCP comme facteur déterminant pour prédire le pourcentage de recouvrement radiculaire. Dans un tel contexte, l’intérêt des greffons conjonctifs n’est pas seulement de soutenir la gencive marginale, ils servent également à maintenir en post-chirurgical la papille en position coronaire. Sans cette masse tissulaire supplémentaire, les papilles qui sont décollées de la surface osseuse s’effondreraient au bout de quelques semaines. En outre, c’est ce qui explique pourquoi les greffons doivent aussi être placés de part et d’autre des papilles en pleine face vestibulaire afin qu’ils puissent être parfaitement stabilisés en leur centre, au niveau des bases papillaires (Figures 7 a, b, c, d, e, f, g).
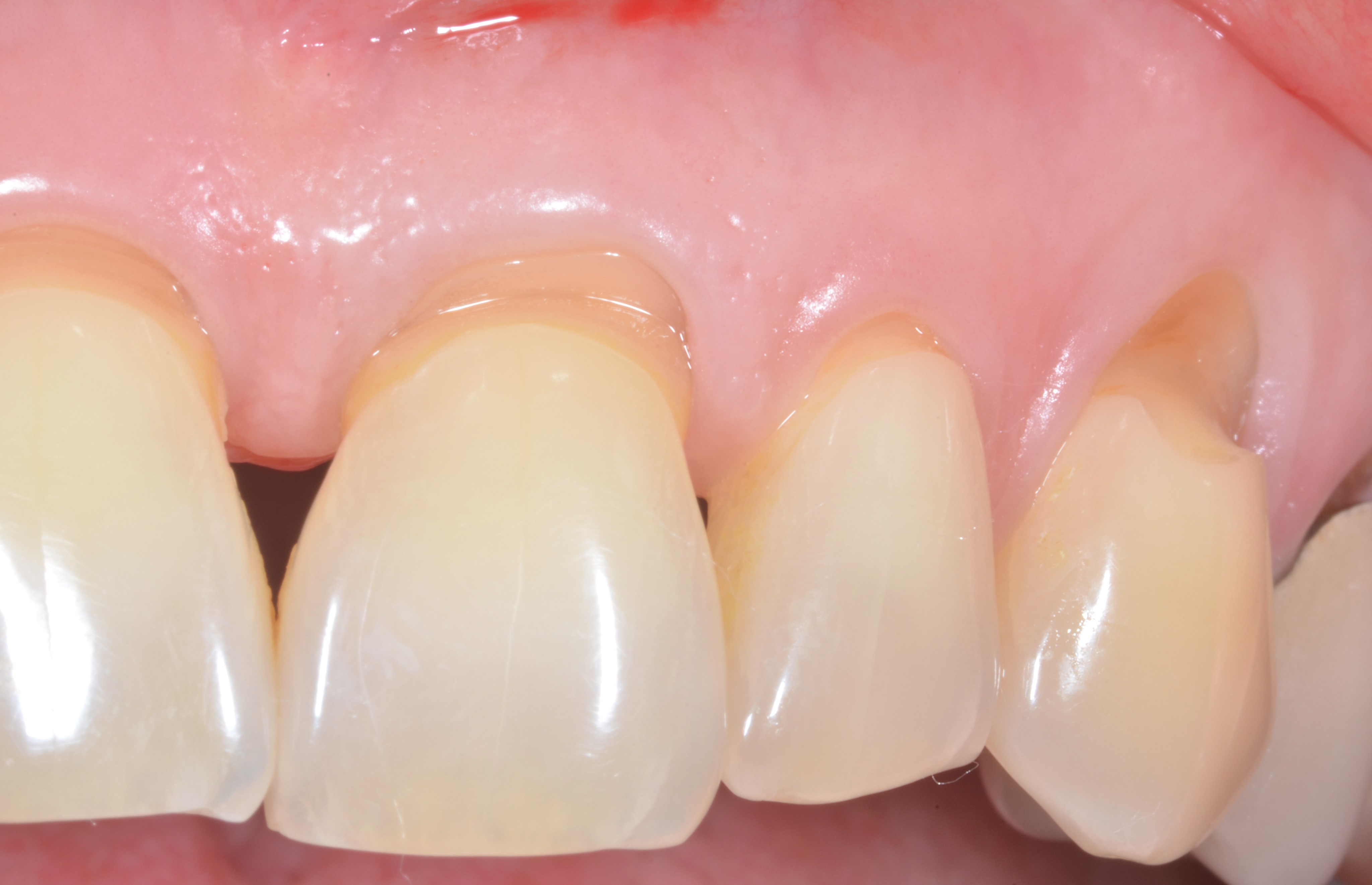
Fig.7 : recouvrement de récessions multiples RT2 avec la technique du tunnel modifié associé à un greffon conjonctif. a) Situation initiale de RT2 multiples de 11 à 23 associées à des lésions cervicales non carieuses, notamment au niveau de 23 .
♦ Récessions gingivales multiples de type 3 ou RT3
A ce jour, quelle que soit la technique chirurgicale envisagée, il n ‘est pas possible de prévoir le pourcentage de recouvrement en cas de RT3 étant donné l’importance des pertes tissulaires parodontales, intéressant à la fois les tissus durs et mous.
DISCUSSION
AVANTAGES DES CRITÈRES DE DÉCISION
♦ La morphologie des papilles
Concernant le traitement des RT1 multiples, nous recommandons soit la technique du MCAF lorsque les papilles sont larges et épaisses, soit celle du MCAT lorsqu’elles sont fines et réduites.
– Dans la technique du MCAF, la papille anatomique joue un rôle important dans le maintien en position coronaire du lambeau déplacé. D’un point de vue mécanique, ce lit receveur de tissu conjonctif doit être suffisamment dense, résistant et vascularisé pour stabiliser et participer à la cicatrisation de la papille chirurgicale dans sa nouvelle position. Or pour que ces conditions soient pleinement assurées, les papilles interdentaires doivent être larges et épaisses. Ainsi, même si elles sont amincies après les incisions en épaisseur partielle, la circulation sanguine pourra être maintenue afin de garantir les échanges vasculaires indispensables à la survie des papilles chirurgicales de dimension plus réduites. En effet au niveau interdentaire, l’axe vasculaire principal se trouve au centre des papilles anatomiques. Par conséquent, lorsque leur structure conjonctive est fine, une dissection en épaisseur partielle est susceptible de diminuer l’apport vasculaire ce qui augmente, de fait, le risque de nécrose ou de contraction des pointes papillaires. D’un autre côté, l’intérêt majeur du MCAT réside dans la préservation de l’intégrité des papilles qui ne sont pas disséquées. Ces dernières sont juste délicatement décollées en épaisseur totale, ce qui permet de préserver la vascularisation même en présence d’un tissu conjonctif fin. L’apport vasculaire de la zone marginale du lambeau déplacé est donc toujours satisfaisant notamment lors des premières phases de la cicatrisation qui sont cruciales pour la survie des papilles (16).
Pour les RT2 multiples, le maintien de l’intégrité des papilles nous parait fondamental quelle soient larges ou étroites car le défi tissulaire est plus conséquent. Le choix de la technique du tunnel se justifie par la possibilité de préserver en grande partie la vascularisation papillaire.
♦ Le phénotype gingival vestibulaire
Le phénotype gingival vestibulaire est le deuxième déterminant à prendre en compte dans la démarche thérapeutique visant un RRC.
– En plus de la hauteur du tissu kératinisé résiduel en apical de la récession (18) (2), le clinicien doit aussi évaluer l’épaisseur du tissu gingival dont dépendra la stabilité, en position coronaire et au long cours, de la zone marginale du lambeau déplacé. L’intérêt de ce deuxième critère anatomique est fondé sur l’existence de la première phase inflammatoire du processus cicatriciel physiologique qui se produit immédiatement après le positionnement du lambeau. La venue des cellules inflammatoires sur le site opératoire est impérative pour assurer la détersion du chorion gingival exposé aux fluides oraux lors de l’intervention. De surcroît, la qualité des phases ultérieures de remodelage est liée au bon déroulement de cette étape préalable. Cependant, si la zone marginale du lambeau est fine, l’infiltrat inflammatoire peut occuper toute son épaisseur et provoquer à terme une perte tissulaire. Cliniquement, cela se traduira par un recouvrement radiculaire partiel. A contrario, si la gencive marginale est épaisse, les produits de l’inflammation n’infiltreront qu’une partie du chorion gingival ce qui augmentera les chances d’obtenir un RRC stable dans le temps.
– Compte tenu des notions précédentes, l’épaisseur de la gencive vestibulaire est un critère déterminant dans la décision de réaliser ou pas des greffes de tissu conjonctif en plus du MCAF ou du MCAT.
Plusieurs études contrôlées randomisées ont montré que la technique du MCAF seule, sans apport de tissu conjonctif, permet de recouvrir complètement les surfaces radiculaires exposées, mais à condition que l’épaisseur de la gencive marginale soit > à 1 mm (17).
Concernant la technique du MCAT, les études s’intéressant à ce type de problématique sont certes moins nombreuses mais elles confirment ces conclusions voire les complètent (18) (3).
Toutefois, en présence d’un phénotype gingival vestibulaire inhomogène ou fin, les greffes conjonctives sont nécessaires pour soutenir la gencive marginale en position coronaire. En présence d’un phénotype inhomogène, les greffes dites ciblées ou spécifiques sont préconisées par de nombreux auteurs (13) (19) (20).
Les avantages d’un tel protocole, possible à effectuer quelle que soit la technique du lambeau déplacé coronairement, sont multiples : réduire la quantité de tissu conjonctif prélevé au palais et par conséquent le
risque opératoire et l’inconfort du patient ; améliorer l’aspect esthétique final en harmonisant le volume
gingival par rapport aux zones initialement épaisses.
Comme le précisent Aroca et al. (2021), cette option thérapeutique permet non seulement une modification
sélective du phénotype, elle garantit en parallèle une stabilité du lambeau et à fortiori si celui-ci est tunnelisé.
La présence de lésions cervicales non carieuses (LCNC), qu’il y ait ou non persistance de la JAC, n’est pas considérée comme un critère susceptible d’influencer le tracé des lambeaux. En revanche, la sévérité des LCNC oriente la décision de réaliser une greffe de tissu conjonctif et/ou de combler ces pertes tissulaires en pré-opératoire.
Tous les autres critères, la localisation du site devant être opéré (maxillaire, mandibule), les dimensions des récessions gingivales (profondeur, largeur), la présence d’un frein/traction musculaire, la profondeur du vestibule et la position des dents ne sont pas prises en considération dans le processus décisionnel que nous proposons car tous les problèmes qu’ils soulèvent peuvent être résolus aussi efficacement quel que soit le protocole opératoire choisit par le clinicien (MCAF ou MCAT).
CONCLUSION
Basé sur notre expérience clinique dans le cas de récessions multiples de type 1 (RT1), le déterminant anatomique majeur pour le choix du tracé du lambeau est la dimension des papilles, et les deux techniques MCAF et MCAT sont prévisibles. En revanche, pour les récessions multiples de type 2 (RT2), le MCAT est la technique de choix. La distance entre le point de contact et le sommet de la papille doit être mesurée au préalable. Le phénotype gingival est le second déterminant qui permet de choisir soit un lambeau multiple déplacé coronairement seul, soit d’associer aux deux techniques opératoires une GTC sur chacun des sites impliqués ou sélectivement sur les sites présentant un phénotype gingival fin. Toutes les autres caractéristiques anatomiques des récessions peuvent être gérées avec les deux types de lambeau (MCAF et MCAT) qu’ils soient ou pas associés à des greffes conjonctives.
BIBLIOGRAPHIE
1)Cairo F, Nieri M, Pagliaro U. Efficacy of periodontal plastic surgery procedures in the treatment of localized gingival recessions. A systematic review. J Clin Periodontol 2014; 41 (Suppl. 15): S44–S62. doi: 10.1111/jcpe.12182.
2) Zucchelli, G., & De Sanctis, M. (2000). Treatment of multiple recession-type defects in patients with esthetic demands. Journal of Periodontology, 71, 1506–1514.
3) Aroca S, Keglevich T, Nikolidakis D, Gera I, Nagy K, Azzi R, Etienne D. Treatment of class III multiple gingival recessions: a randomized-clinical trial. J Clin Periodontol 2010:37: 88–97.
4) L. Chambrone and D. N. Tatakis, “Periodontal soft tissue root coverage procedures: a systematic review from the AAP regeneration workshop,” Journal of Periodontology, vol. 86, 2, pp. S8–S51, 2015.
5) Bouchard Ph., Malet J. & Borghetti A. Decision-making in aesthetics: root coverage revisited. Periodontology 2000, Vol. 27, 2001, 97–120
6) Cortellini P & Pini Prato GP. Coronally advanced flap and combination therapy for root coverage. Clinical strategies based on scientific evidence and clinical experience Periodontology 2000, Vol. 59, 2012, 158–184
7) G. Zucchelli. Mucogingival esthetic surgery. 2013. Ed Quintessence
8) Stefanini M. Marzadori M, Aroca S, Felice P, Sangiorgi M & Zucchelli G. Decision making in root coverage procedures for the esthetic outcome. Periodontology 2000, Vol. 0, 2018, 1–11
9) Aroca S, Barbieri A, Clementini M, Renouard F, de Sanctis M. Treatment of class III multiple gingival recessions: Prognostic factors for achieving a complete root coverage. J Clin Periodontol 2018; 45:861–868.
10) Miller P. D. A classification of marginal tissue recession. Int J Periodontics Restorative Dent, 1985; (5) 8–13.
11) Cairo F, Nieri M, Cincinelli S, Mervelt J, Pagliaro U. The interproximal clinical attachment level to classify gingival recessions and predict root coverage outcomes: explorative and reliability study. J Clin Periodontol 2011: 38: 661–666.
12) Jepsen, S., Caton, J. G., Albandar, J. M., Bissada, N. F., Bouchard, P., Cortellini, P., et al. (2018). Periodontal manifestations of systemic diseases and developmental and acquired conditions: Consensus report of workgroup 3 of the 2017 World Workshop on the Classification of Periodontal and Peri-Implant Diseases and Conditions. Journal of Clinical Periodontology, 45(Suppl 20), S219–S229.
13) Cairo F, Cortellini P, Tonetti M, Nieri M, Mervelt J, Cincinelli S, Pini-Prato G. Coronally advanced flap with and without connective tissue graft for the treatment of single maxillary gingival recession with loss of inter-dental attachment. A randomized controlled clinical trial. J Clin Periodontol 2012: 39: 760–768.
14) Yaman, D., Demirel, K., Aksu, S., & Basegmez, C. (2015). Treatment of multiple adjacent miller class III gingival recessions with a modified tunnel technique: A case series. Int J Periodontics Restorative Dent, 35, 488–497.
15) Belák S , Zizka R , Starosta M , Zapletalová J , Sedy J and Stefanatny M BMC Oral Health (2021) 21:43
16) McLean, T. N., Smith, B. A., Morrison, E. C., Nasjleti, C. E., & Caffesse, R. G. (1995). Vascular changes following mucoperiosteal flap surgery: A fluorescein angiography study in dogs. Journal of Periodontology, 66, 205–210.
17) Baldi C, Pini-Prato G, Pagliaro U, Nieri M, Saletta D, Muzzi L, Cortellini P. Coronally advanced flap procedure for root coverage. Is flap thickness a relevant predictor to achieve root coverage? A 19-case series. J Periodontol 1999: 70: 1077–1084.
18) Zuhr O, Rebele SF, Schneider D, Jung RE, Hurzeler MB. Tunnel technique with connective tissue graft versus coronally advanced flap with enamel matrix derivative for root coverage: a RCT using 3D digital measuring methods. Part I. Clinical and patient-centred outcomes. J Clin Periodontol 2013; 41: 582–592.
19) Stefanini M, Zucchelli G, Marzadori M, de Sanctis M. Coronally Advanced Flap with Site-Specific Application of Connective Tissue Graft for the Treatment of Multiple Adjacent Gingival Recessions: A 3-Year Follow-Up Case Series. Int J Periodontics Restorative Dent. 2018 Jan/Feb;38(1):25-33.
20) Aroca S, Di Domenico GL, Darnaud C, De Sanctis M. Modified Coronally Advanced Tunnel Technique with Site-Specific Application of Connective Tissue Graft for the Treatment of Multiple Adjacent Maxillary Gingival Recessions: A Case Series. Int J Periodontics Restorative Dent. 2021;41:253–9. Tissue Graft for the Treatment of Multiple Adjacent Maxillary Gingival Recessions: A Case Series. Int J Periodontics Restorative Dent. Mar-Apr 2021;41(2):253-259.