En implantologie, la physiologie osseuse autour des implants nous oblige à rechercher une passivité et une adaptation optimales des armatures. Ces facteurs sont essentiels pour la pérennité de nos réhabilitations. Avec les techniques métallurgiques conventionnelles, la coulée d’une construction plurale implantoportée reste techniquement complexe et délicate. La difficulté à obtenir cette passivité est proportionnelle au nombre d’éléments et au volume de l’infrastructure.
À la différence des techniques conventionnelles, la CFAO, par la précision des résultats qu’elle fournit, est un outil considérable d’évolution de la chaîne technologique prothétique.
Un grand nombre de fabricants d’implants se sont rapprochés d’industriels pour obtenir des solutions à l’usinage des infrastructures implantoportées. La société SIMEDA® présente un concept novateur et néanmoins éprouvé depuis plusieurs années dans la conception et la réalisation prothétique par CAD-CAM. L’avantage de ces réalisations en CFAO permet une adaptation extrêmement précise des infrastructures (< 10 microns). Le cas clinique présenté illustre le potentiel de cette nouvelle solution numérique.
Présentation du cas
Il s’agit d’un patient, ancien fumeur, âgé de 51 ans au début du traitement. Ce patient présente une hypertension artérielle stabilisée par la prise quotidienne de Tahor®, il est sous Kardégic® pour un infarctus en 2005.
Ce patient souhaite une réhabilitation fixe au maxillaire. Ses motivations sont à la fois d’ordre fonctionnel et esthétique (Fig. 1a et 1b).
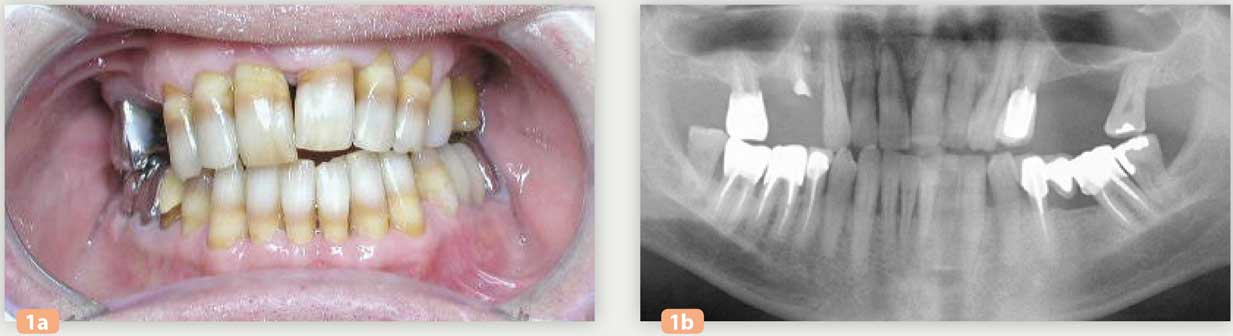
Fig. 1a : vue initiale Fig. 1b : radio panoramique initiale
Assainissement et chirurgie pré-implantaire
L’état parodontal des dents restantes ne permet pas d’envisager leur conservation. Toutes les dents maxillaires sont extraites de manière atraumatique. Les alvéoles sont soigneusement curetées. Un débridement mécanique et chimique avec de la Bétadine® est réalisé. Une prothèse amovible complète maxillaire est réalisée et mise en place le jour des extractions.
Une période de cicatrisation de 4 mois a été respectée et un dentascan est prescrit afin d’évaluer le volume osseux disponible.
Cet examen confirme une résorption osseuse importante dans les secteurs postérieurs du maxillaire (Fig. 2a à 2c) : SA4 dans la classification de C. Misch. Le volume osseux étant < 5 mm, la pose des implants sera différée de 5 à 6 mois après les comblements sinusiens, ceci afin d’obtenir une stabilité primaire suffisante.
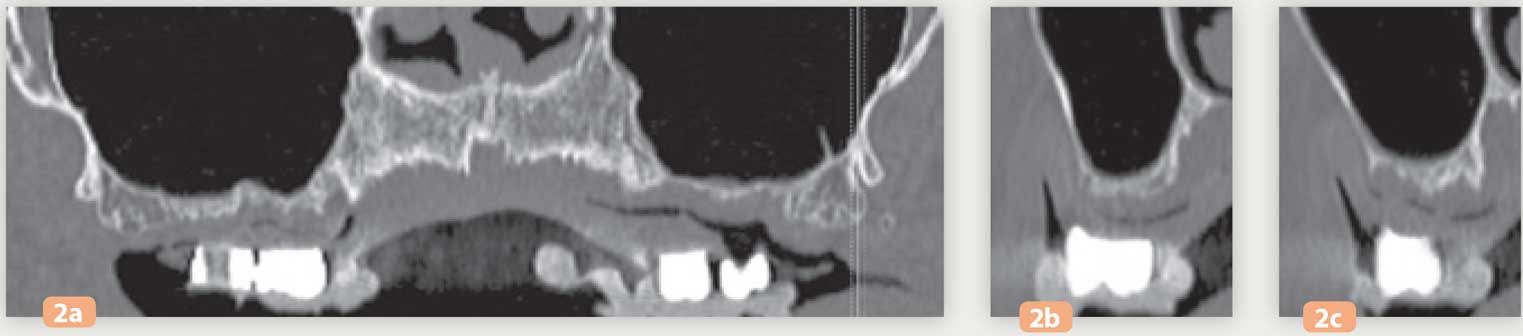
Fig. 2a à 2c : coupes scanner
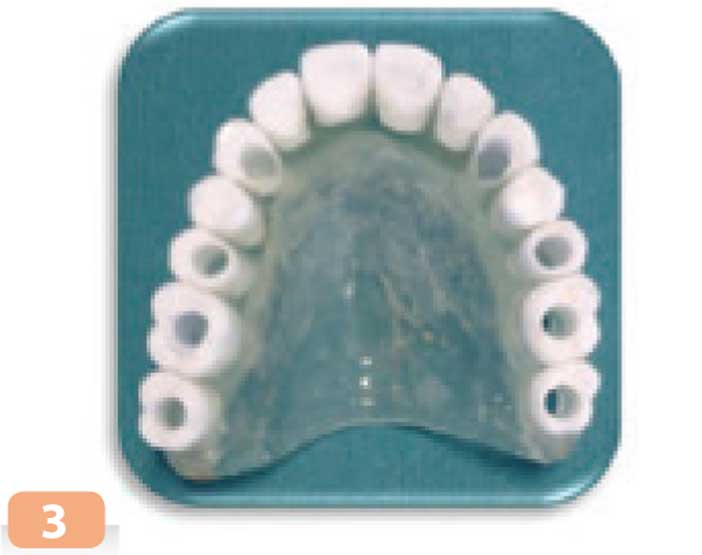
Fig. 3 : guide radiologique
Une surélévation bilatérale des planchers sinusiens est réalisée sous anesthésie locale. Elle s’effectue avec un accès latéral selon la technique décrite par Tatum. La membrane de Schneider est délicatement décollée. Après s’être assuré de l’absence de perforation, les bas-fonds sinusiens sont tapissés de PRF’s, les comblements des zones antrales sous-sinusiennes sont effectués au moyen d’os allogénique (Maxgraft®) recouverts d’une membrane de collagène Bio-gide® et de PRF’s.
Après une période de cicatrisation de 5 mois un examen scanner est réalisé avec un guide radiologique en bouche. Ce guide radiologique est réalisé en résine transparente avec des dents du commerce radio-opaques (Fig. 3). Il matérialise la position des futures dents prothétiques.
L’examen scanner met en évidence un volume osseux confortable au niveau des zones postérieures greffées avec un aspect homogène des comblements sinusiens. L’aspect en dôme sur les coupes vestibulolinguales signe l’absence de fuite de matériau dans les sinus maxillaires (Fig. 5a).
Stimulation ostéogénique
Une stimulation ostéogénique des comblements sinusiens est effectuée au moyen d’ostéotenseurs selon la technique décrite par G. Scortecci. Les ostéotenseurs matriciels s’utilisent de manière transpariétale en technique flapless (Fig.4).

Fig. 4 : ostéotenseur
Cette stimulation endostée va permettre de tester la résistance mécanique au sondage des zones greffées et procède à une activation cellulaire. Cette technique simple et peu invasive permet de valider la qualité des futurs sites receveurs. Ces techniques sont utilisées en orthopédie depuis 10 ans avec d’excellents résultats.
Compte tenu de la bonne réponse à la stimulation ostéogénique, la mise en place des implants est programmée à 45 jours.
Planification implantaire
La planification implantaire s’effectue à l’aide du logiciel SIMPLANT®. Le guide radiologique permet d’obtenir : une prédictibilité de l’axe et du positionnement des implants, une lisibilité de l’émergence gingivale des implants, l’anticipation des dimensions, du positionnement et de l’axe des piliers prothétiques. Il permet également l’exploitation maximale du capital osseux disponible. À ce stade de l’étude pré-implantaire, une attention particulière est portée sur le positionnement 3D des implants, en particulier sur l’émergence prothétique, de manière à faciliter la réalisation prothétique finale.
Les piliers coniques droits ou angulés sont dès cette étape de planification matérialisés sur les coupes vestibulolinguales. Dix implants Anthogyr AXIOM Px® destinés à recevoir une réhabilitation fixe monobloc transvissée sont planifiés sur l’ensemble de l’arcade maxillaire (Fig. 5a à 5c).
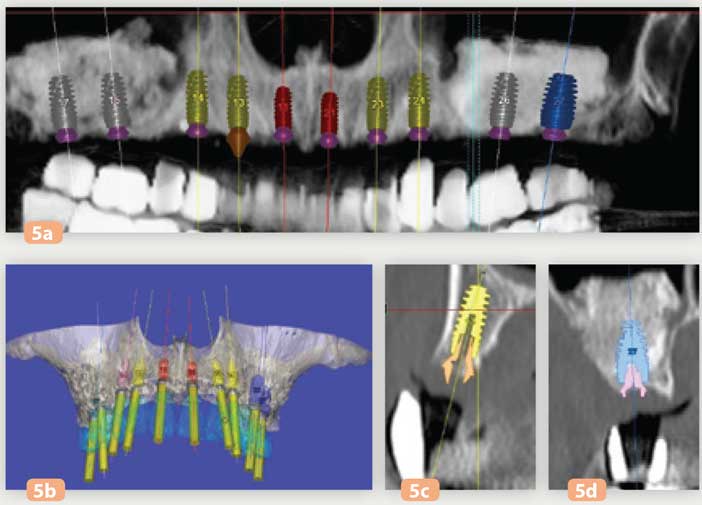
Fig. 5c à 5d : coupes scanner Fig. 5a à 5c : planification des implants sur le logiciel SIMPLANT®
Chirurgie implantaire
Les implants sont positionnés sous anesthésie locale en utilisant le guide radiologique. Les implants retenus pour cette réhabilitation présentent un design à double filetage autoforant et autotaraudant et un col à conicité inversée (Fig. 6).

Fig. 6 : implant Anthogyr AXIOM PX®
Ces implants coniques permettent d’obtenir un excellent ancrage primaire en favorisant par leur design et le protocole de forage la condensation osseuse y compris dans les zones de faible densité osseuse.
L’état de surface des implants traités par sablage au phosphate de calcium biphasique permet d’obtenir un potentiel ostéoconducteur favorisant la différenciation des ostéoblastes dans les phases précoces d’ostéointégration. La mise en place des implants s’effectue en technique flapless.
Cette technique présente l’avantage de conserver la vascularisation sous-périostée et d’améliorer le confort du patient en diminuant les suites postopératoires et le temps de l’intervention.
Bridge transitoire en MCI
Dans le but de diminuer la durée du port de la prothèse amovible, il a été décidé avec le patient qu’une mise en charge immédiate des implants serait réalisée si la stabilité primaire des implants le permettait. La stabilité primaire recherchée pour la mise en charge immédiate est satisfaisante : chaque implant (excepté celui en position 27) a nécessité, lors de son insertion, un couple de serrage supérieur ou égal à 35 N.cm.
Une empreinte en technique pick-up est réalisée le jour de la chirurgie au moyen d’un porte-empreinte individuel (PEI) préparé avant la chirurgie. Préalablement les piliers définitifs sont vissés manuellement dans les implants avec un couple de serrage de 15 N.cm. Il s’agit de piliers coniques droits destinés à être transvissés par la prothèse transitoire puis d’usage.
À propos de la connexion implant-pilier, il s’agit d’une liaison conique de type switching-platform. Cette connexion à indexation trilobée facilite le positionnement des piliers en bouche. Une jonction implantpilier stable et hermétique est la garantie d’une bonne intégrité tissulaire (Fig. 8).
Au laboratoire, le maître-modèle avec les analogues de piliers est coulé en plâtre dur. Un bridge transitoire de forte rigidité en Cr-Co-résine est réalisé. Il est essayé et mis en place 48 heures après la pose des implants. Ce bridge transitoire va jouer le rôle de fixateur externe pendant la phase d’ostéointégration des implants.
Une radiographie de contrôle objective la parfaite passivité de l’armature, le bridge est vissé manuellement à 10 N.cm. L’occlusion est réglée avec précision (Fig. 7a à 7c).
Le bridge transitoire est porté pendant 6 mois. Pendant cette période seront vérifiés : l’occlusion, l’ostéointégration des implants, l’hygiène, la mastication, la phonation, l’esthétique, le soutien de la lèvre…
Le bridge transitoire doit être facilement démontable (vissé) et rigide (armature). La cicatrisation de l’implant en 27 se déroulera de manière classique à l’abri des sollicitations mécaniques.
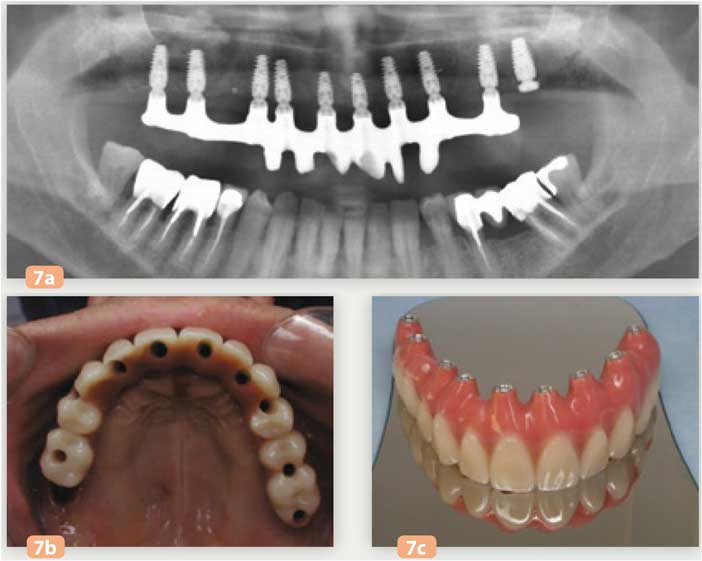
Fig. 7a : radio panoramique : bridge transitoire à 48h Fig. 7b et 7c : bridge transitoire Cr-Co-Résine de forte rigidité
Bridge d’usage
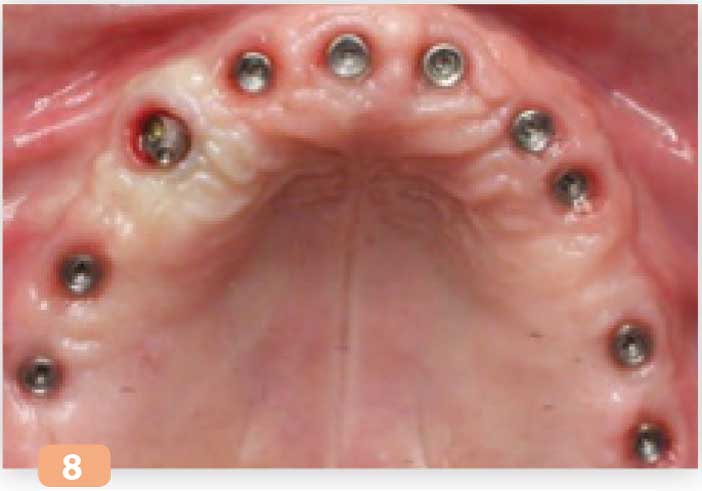
Fig. 8 : cicatrisation gingivale à 6 mois
Au bout de 6 mois, la phase prothétique de préparation de la prothèse d’usage peut débuter. Le bridge transitoire a permis de régler l’esthétique, les problèmes phonétiques et de soutien de la lèvre. Il confirme également la dimension verticale et la relation intermaxillaire.
Le bridge transitoire est dévissé, les implants sont testés à la percussion et contrôlés radiographiquement. Les piliers coniques droits mis en place le jour de la pose des implants sont serrés au couple de serrage définitif préconisé par le fabricant (25 N.cm) ; excepté pour l’implant en position 23 ou un pilier conique angulé sera utilisé (Fig. 8).
Le PEI ayant servi pour l’empreinte du bridge transitoire est réutilisé pour l’empreinte du bridge d’usage. Les transferts d’empreinte pick-up sont solidarisés entre eux avec de la résine Luxa-bite® et l’empreinte réalisée avec de l’Impregum®.
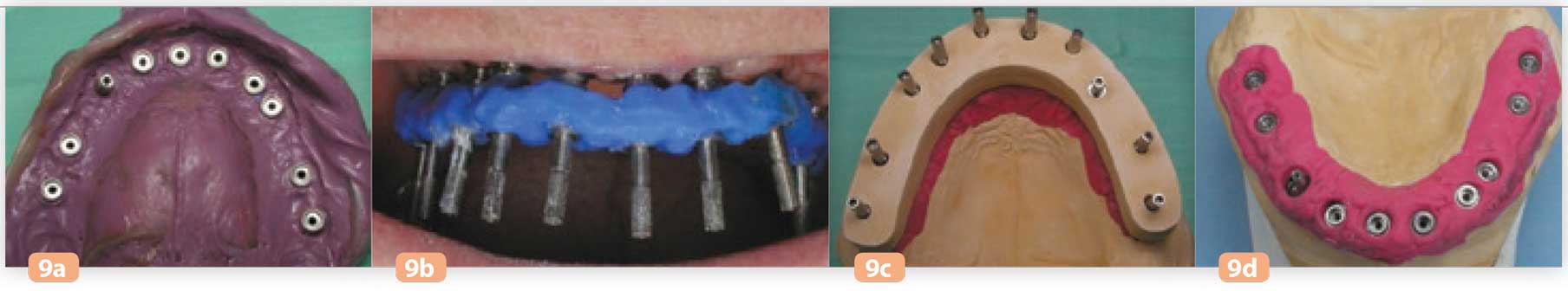
Fig. 9a : empreinte Fig. 9b : solidarisation des transferts d’empreinte Fig. 9c : clé de validation en plâtre Fig. 9d : maître modèle
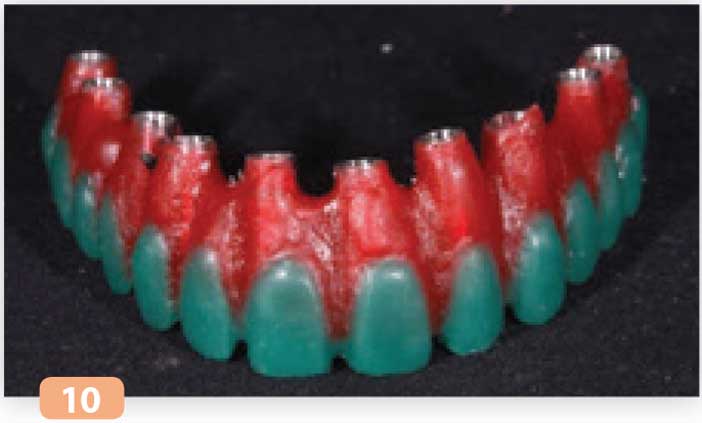
Fig. 10 : wax-up de l’armature
Le maître-modèle est coulé, il inclut les analogues de piliers coniques et la fausse gencive. Le maître-modèle est validé au cabinet par l’intermédiaire d’une clé en plâtre. Cette clé de validation réalisée en plâtre extradur est essayée en bouche (Fig. 9a à 9d).
Au moyen de clés (vestibulaire, occlusale et palatine) en silicone du bridge transitoire, le laboratoire réalise un wax-up en cire (Fig. 10).
Ce montage doit tenir compte des désirs esthétiques du patient.

Le wax-up reproduira fidèlement l’anatomie et l’esthétique du bridge transitoire. Le maître-modèle validé ainsi que le waxup à usiner sont envoyés au centre d’usinage SIMEDA®. Le centre d’usinage scanne le maître-modèle et le wax-up puis effectue un design virtuel de la pièce à produire (Fig. 11a à 11d). Ce design est validé par le laboratoire de prothèse au moyen d’un docu ment au format .pdf 3D. L’armature entre dans la phase de fabrication : les pièces sont usinées dans un bloc de titane au moyen de machines d’usinage industriel 5 axes de haute précision (Fig. 12a à 12c).
Les avantages du titane, en dehors de sa légèreté sont une excellente biocompatibilité et de très bonnes propriétés mécaniques.
Quatre fois moins lourd que les alliages dentaires semi-précieux, il est le plus léger des métaux utilisés en dentisterie. Le titane est un métal très réactif à l’oxygène.
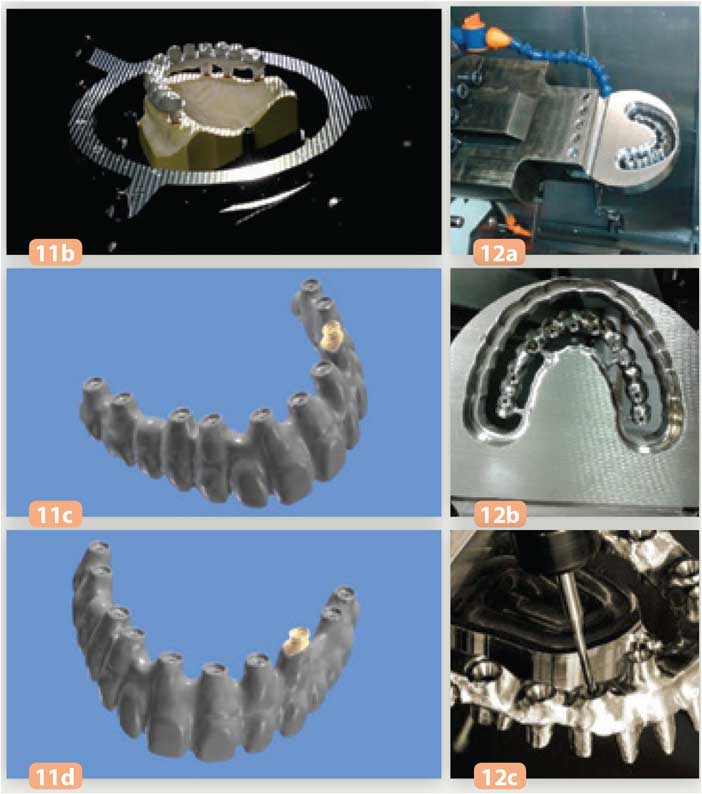
Fig. 11c et d : modélisation de la pièce prothétique Fig. 12a à c : usinage dans un bloc de titane
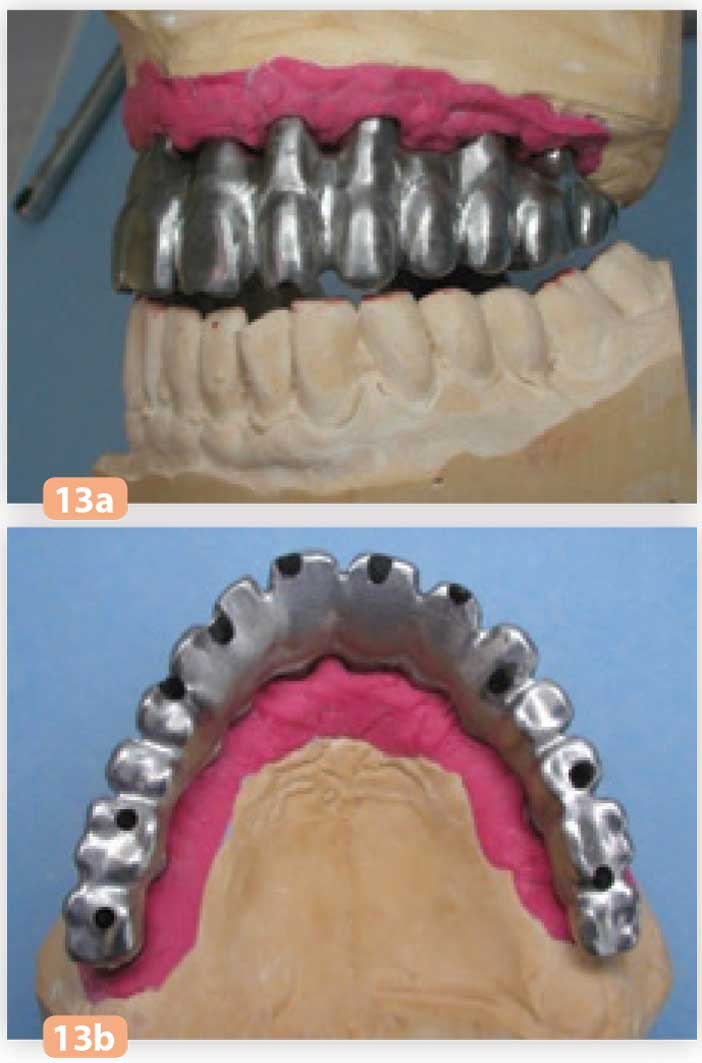
Fig. 13a et b : armature en titane usiné
Par simple contact à l’air libre, il se forme à sa surface un film protecteur d’oxyde appelé couche de passivation. Elle donne au titane une résistance exceptionnelle à la corrosion et aux attaques chimiques. Le fait que le titane soit bactéricide lui confère des avantages supplémentaires en prothèse implantaire.
La densité des matériaux utilisés en implantologie est un point primordial. Le poids des prothèses implantaires maxillaires nous semble un des éléments-clés de la réussite du traitement.
Quelques jours plus tard nous recevons l’armature qui est essayée en bouche, elle est parfaitement passive et adaptée. L’armature est retournée au laboratoire de prothèse qui procède au montage du cosmétique.
Après sablage, un etching spécifique au titane est appliqué sur l’ensemble de l’armature. Un opaque est appliqué sur l’armature avant de monter la céramique.
Le biscuit est essayé en bouche, l’esthétique de la réalisation prothétique est validée avec le patient conformément à ses attentes. L’essayage des biscuits permet un contrôle et un réglage occlusal statique et dynamique : des ajustements occlusaux minimes sont réalisés (Fig. 13a à 13i). Le travail repart au laboratoire pour la finition et le glaçage.
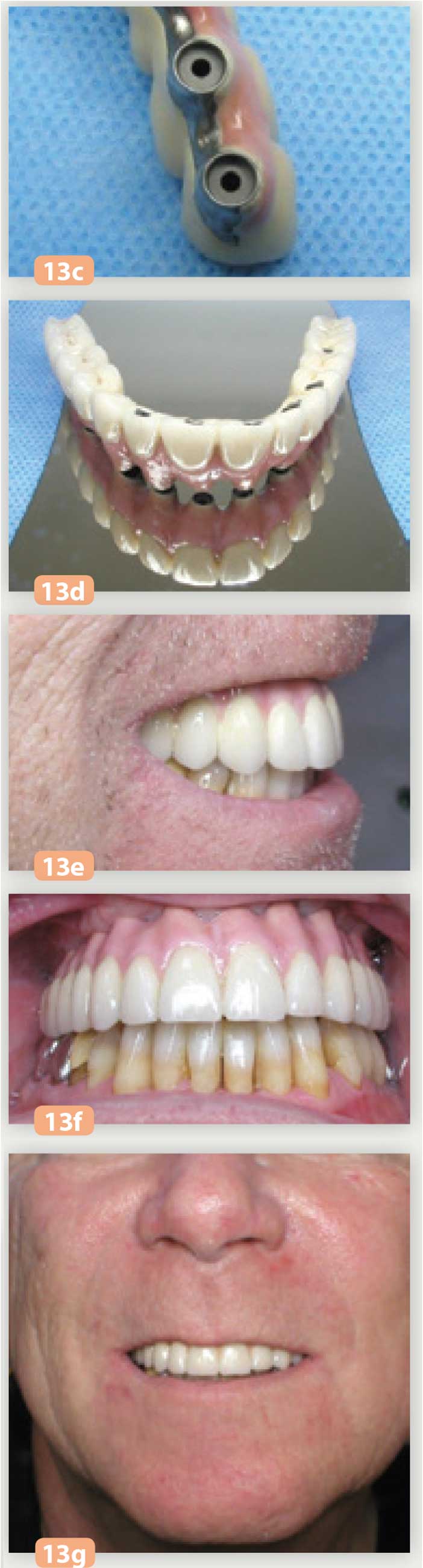
Fig. 13c à f : bridge d’usage Fig. 13g : le sourire du patient
Les moyens offerts par la CFAO
Malgré les progrès de la fonderie, la chaîne technologique prothétique comporte une accumulation d’imprécisions, due à la nature des matériaux mis en œuvre et à leur manipulation : risques d’erreurs liés à la mise en revêtement, risque de déformation de l’élément métallique, homogénéité du métal…
La chaîne technologique par CFAO détermine la qualité du résultat par une conception (CAO) et par une fabrication (FAO) innovantes des infrastructures métalliques.
Sur une image 3D issue du relevé de données obtenu par scannage, est bâti un projet prothétique virtuel au moyen d’un logiciel de conception.
Les logiciels de CAO permettent la modélisation virtuelle de la prothèse en fonction de chaque matériau : zircone, titane, cobalt chrome, e-max, pmma…
Lorsque le laboratoire est équipé d’un scanner, seul un fichier STL est transmis par Internet au centre d’usinage. Si le laboratoire n’est pas équipé, les modèles et les maquettes sont transmis au centre d’usinage par UPS.
Le paramétrage informatique assure une parfaite régularité et reproductibilité de fabrication et garantit une insertion passive des infrastructures.
Le paramétrage optimal des épaisseurs des chapes ou des connexions des pontiques peut prévenir les phénomènes de torsion ou de déformation d’armatures que risque de causer la cuisson du cosmétique.
L’usinage par soustraction associé aux techniques informatiques de modélisation garantit l’absence de modification structurelle du matériau. La densité et l’homogénéité des infrastructures métalliques sont optimales.
Pour la fabrication des suprastructures implantaires, l’usinage est certainement la technique de référence pour obtenir les pièces prothétiques les plus précises et approcher de la passivité.
Le praticien peut obtenir des résultats constants et reproductibles, avec une excellente adaptation des armatures et des joints prothétiques réguliers et précis.
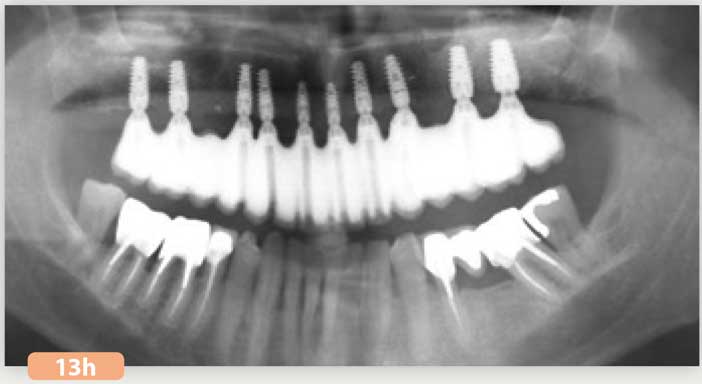
Fig. 13h : radio panoramique de contrôle du bridge d’usage
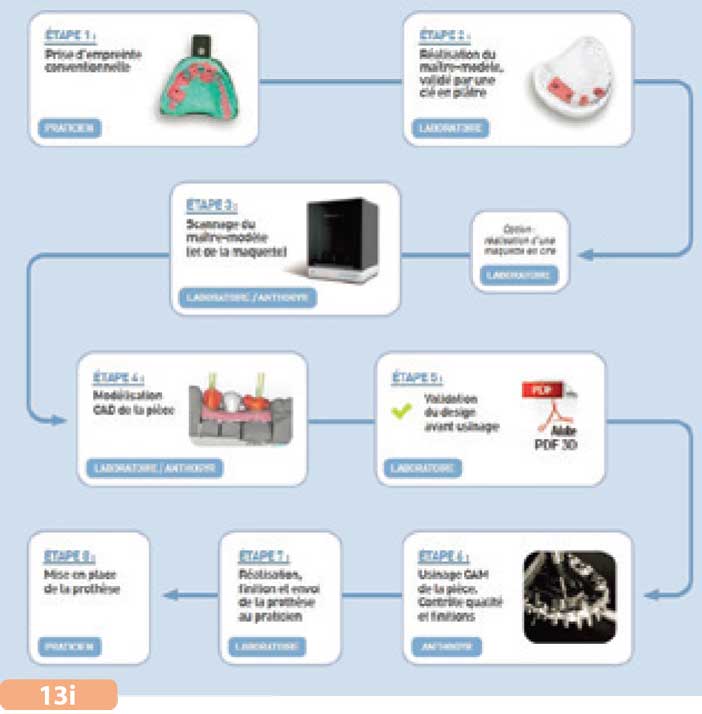
Fig. 13i : les différentes étapes de la conception d’une prothèse par CFAO
Conclusion
Les scanners de laboratoires de plus en plus performants permettent aujourd’hui de numériser les modèles, les maquettes et l’indexation des implants.
La CFAO apporte une qualité de travail et une précision jusqu’ici inégalées par les techniques conventionnelles. Cette passivité indispensable en prothèse sur implant nous permet de pérenniser nos réhabilitations prothétiques. Dans le cadre de prothèses de grande étendue, la passivité des armatures est beaucoup plus facile à obtenir et à reproduire par CFAO qu’avec des techniques de coulées traditionnelles.
La CFAO et l’usinage industriel permettent d’obtenir une précision d’adaptation des infrastructures < 10 microns en prothèse implantaire. Par ailleurs, les centres d’usinage sont à même de produire des matériaux biocompatibles comme le titane ou la zircone. L’utilisation d’un système implantable fiable et sûr associant biologie et biomécanique semble aujourd’hui incontournable compte tenu de l’apport de ces technologies CAD-CAM.
Les techniques de CFAO vont rapidement devenir incontournables. Les solutions actuellement proposées permettent à tout praticien d’accéder à la CFAO sans grand changement de ses habitudes de travail.
Remerciements à G. Nauzes et J. Bellany, prothésistes (Laboratoire Socalab®)
À lire
1. Bert Complications et échecs en implantologie. Éditions CDP 1994
2. Bruns ki JE. Biomechanical factors affecting the bone-dental implant interface. Clin Materials 1992; 3: 153-201
3. Bourelly G. La conception des armatures par CFAO. Revue Internationale Prothèse Dentaire 2009 ; 1 : 18-28
4. Liste exhaustive de la bibliographie sur la version digitale de l’article.