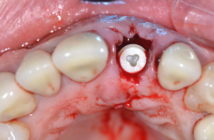
La tendance dans l’implantologie actuelle est de réaliser des chirurgies moins invasives, sans lambeau afin de perturber le moins possible la vascularisation et de planifier une mise en fonction rapide ou immédiate, avec des piliers adaptés pour assurer la stabilité des tissus osseux et muqueux. Mais est-ce toujours possible ?
L’implant antérieur est un vrai défi esthétique parce que chacun cherche à obtenir des résultats prévisibles proches des dents naturelles adjacentes. Si l’ostéointégration n’a pas de secret pour le praticien dans la plupart des cas, le résultat esthétique n’est pas toujours au rendez-vous. Les tissus péri-implantaires ne reproduisent pas toujours l’architecture, le volume, la couleur, la texture, ou encore les papilles interdentaires des tissus naturels adjacents. L’intégration de la nouvelle dent aux tissus gingivaux est essentielle pour qualifier le traitement de succès bio-esthétique et non pas de simple intégration fontionnelle.
Le choix de l’implant, de son faux moignon et du type de couronne en céramique sont aussi des paramètres essentiels de la réussite, au même titre que la stratégie du plan de traitement.
La chirurgie implantaire dans le secteur antérieur nécessite aujourd’hui une approche moins invasive, plus biologique et plus esthétique. Poser un implant dans une alvéole extractionnelle est une technique qui, par principe, n’est pas invasive car nous allons profiter du site extractionnel. Mais dans les cas de biotype fin ou moyen, l’expérience montre que la préservation seule des tissus mous ne suffit pas et qu’il est nécessaire pour créer un environnement biologiquement stable, anatomique et esthétique de recourir à des traitements plus invasifs, comme les greffes.
Quels sont les facteurs déterminants à prendre en compte avant de réaliser une restauration esthétique dans le secteur antérieur dans le cas d’une extraction-implantation immédiate ?
Obtenir un résultat esthétique demande une analyse minutieuse du cas et de préparer celui-ci en amont, ainsi que la connaissance de plusieurs paramètres :
- 1. La cause de l’extraction (traumatique, infectieuse, iatrogène)
- 2. Le biotype tissulaire
- Biotype fin – peu propice à la stabilité, os fin, des cas difficiles à gérer, complications en vue et régénération à prévoir dans 100 % des cas.
- Biotype épais – bon pronostic.
- 3. Le type de l’alvéole
Elian a établi une classification de l’alvéole (9)- Classe 1 Tissus durs et mous suffisants, l’alvéole est intacte.
- Classe 2 Petite perte osseuse mais la gencive est au niveau normal.
- Classe 3 Perte osseuse et perte gingivale importantes.
D’après cette classification, Tarnow nous conseille de faire une extraction-implantation immédiate seulement dans les cas qui se situent en classe 1 et en classe 2 avec régénération osseuse de type « cornet de glace » par exemple.
Les examens nécessaires
Examen clinique
Anamnèse pour établir les antécédents (traumatisme, orthodontie, infections à répétitions, traitements iatrogènes etc…)
Sondage autour de la dent pour déterminer si l’os buccal est intact, partiellement ou totalement manquant. Pour visualiser la perte osseuse, l’examen le plus important est le sondage avec la sonde parodontale afin de mesurer cette perte. Ce dernier nous informe sur la prévisibilité d’avoir des papilles et sur l’épaisseur des tissus mous. Si le pic osseux interdentaire est à plus de 4,5 mm du sommet papillaire, il sera très difficile de garder de vraies papilles interdentaires.
Examens radiologiques
L’examen radiologique doit être souvent complété par le Cone Beam. L’avantage du Cone Beam est d’avoir des radiographies panoramiques et des coupes tomographiques 3D très précises afin de pouvoir établir le diagnostic. C’est un outil qui permet de visualiser les tissus osseux, les obstacles anatomiques, mais également les tissus mous.
Januario et son équipe brésilienne ont mis au point une technique qui nous permet de mesurer les dimensions de la gencive marginale en utilisant des écarteurs photographiques pour tenir les lèvres à distance des dents. Cette technique nous permet d’établir à l’avance le traitement le plus approprié (16).
Les facteurs qui influençent le remodelage des tissus durs et mous autour des implants (Tableau 1)
Pour le clinicien, le défi est de préserver ou de créer des tissus épais et stables autour de l’implant. Mais plusieurs facteurs anatomiques compliquent cette orientation.
Dans les années 90, on pensait que placer un implant dans une alvéole post extractionnelle allait neutraliser les tissus durs et provoquer une stabilité de l’alvéole (8). Mais dès 2004, Botticelli montre que la dimension vestibulo-linguale de la crête autour d’un implant en site extractionnel est considérablement diminuée après la pose d’un implant (4).
Maintenant, il y a un consensus selon lequel, même avec un implant, l’alvéole va subir des changements de forme. Donc, malgré le placement de l’implant, il y a des modifications osseuses et tissulaires qui vont intervenir dans le temps.
Dans l’alvéole intacte, il faut greffer un subsitut osseux afin de maîtriser ou de limiter la résorption osseuse (12).
Chaque alvéole ne subit pas des modifications de même ampleur et à la même vitesse. Les patients avec un biotype fin montrent une récession plus grande, aussi bien verticale que horizontale. Evans et al ont trouvé 1 mm de récession pour les patients avec un biotype fin contre 0,7 mm pour les patients qui présentent un biotype épais (11).
Il n’est plus à demontrer que l’épaisseur des tissus joue un rôle crucial dans la stabilité ou le remodelage tissulaire (1) (2).
Récemment, Huynh-Ba et al ont montré que l’épaisseur de la paroi vestibulaire de l’alvéole est très fine. Ils ont trouvé que 97,6 % des incisives et canines maxillaires ont une paroi dont l’épaisseur mesure moins de 2 mm (15). Par conséquent, l’implantation dans une zone antérieure est très difficile en site extractionnel.
De plus, l’os vestibulaire est un os « ligamentaire » dont la survie dépend étroitement de la stimulation fonctionnelle du ligament parodontal et de sa vascularisation implicite ; la perte de la stimulation mène au remodelage. Radiologiquement, nous pouvons voir que même si la paroi osseuse est très fine, en denture naturelle la gencive reste en place parce que les faisceaux de fibres de collagène jouent leur rôle de stimulation fonctionnelle.
En lingual, c’est un os lamellaire et nous allons généralement observer une moindre résorption osseuse. Après une extraction, le caillot sanguin qui contient les facteurs de croissance commence à se former. Il se transforme en 8 semaines et s’accompagne d’une résorption osseuse des parois vestibulaires et linguales. Le positionnement immédiat de l’implant et le comblement de l’alvéole avec un substitut osseux aident à prévenir cette résorption. En ce qui concerne la régénération osseuse, le caillot sanguin seul certes est suffisant mais pas en mesure de bloquer le remodelage tissulaire (17).
Arbre décisionnel pour l’extractionimplantation immédiate dans une zone antérieure
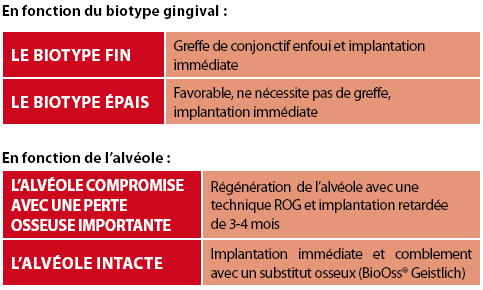
La position idéale de l’implant dans l’alvéole post extractionnelle
- 1. L’implant doit être positionné plutôt aux dépens de la paroi linguale afin de préserver la paroi vestibulaire. Idéalement, la table vestibulaire doit avoir au minimum 2 mm d’épaisseur (19). Mais il a été démontré récemment que seulement 2,4 % des cas antérieurs maxillaires remplissent cette condition. Le gap vestibulaire (1-1,5 mm) sera rempli avec du BioOss® dans 100 % des cas (12). L’implant ne doit pas avoir un diamètre trop important pour ne pas remplir entièrement l’alvéole dans sa partie coronaire (3). Pendant la chirurgie, il est interdit d’utiliser des fraises d’évasement.
- 2. Il ne faut pas poser l’implant très profondément : au maximum 1mm en dessous de la crête osseuse avec un col rugueux et 3 mm en dessous du rebord gingival, pour rétablir le joint biologique (6).
- 3. Le gap horizontal entre l’implant et les parois de l’alvéole est généralement de 1 à 2 mm. Proximalement, il y a une distance obligatoire à respecter de min 1,5 mm entre l’implant et la dent adjacente (10). Laisser cet espace évite de porter atteinte au pic interdentaire et va permettre de récupérer des papilles interdentaires pyramidales.
Il est très important de faire un sondage avec une sonde parodontale pour voir où se trouvent l’os sous-jacent et le pic osseux interdentaire. S’il est trop éloigné (voir la charte de Tarnow et Samama par exemple), nous n’allons pas obtenir de papilles, ou seulement très peu. Il est essentiel d’en informer le patient avant de commencer le traitement. Si la stabilité de l’implant n’est pas suffisante au moment de la chirurgie (moins de 35 N), il est nécessaire de procéder au comblement de l’alvéole, mettre un bridge provisoire collé aux dents adjacentes et différer l’implantation de 3-4 mois.
Parmi les techniques de comblement de l’alvéole, la technique du « cornet de glace » de Tarnow est très intéressante pour régénérer l’alvéole. Il faut tapisser l’alvéole avec une membrane résorbable et remplir celle-ci avec du BioOss® ou toute autre xénogreffe. Suturer ensuite un greffon conjonctif au dessus de l’alvéole et attendre 4 mois.
Dans certains cas, nous pouvons utiliser les matrices collagéniques (Alloderme®, Mucograft®, PRF) pour fermer l’alvéole. L’intérêt de ces membranes est incontestable car la chirurgie est moins invasive. Mais il n y a pas encore d’étude à long terme sur ces substituts muqueux.
La partie prothétique est tout aussi importante pour obtenir un résultat bio-esthétique optimal. Le choix des moignons et des couronnes (provisoires et définitives) est très important en termes de biocompatibilité, forme et couleur.
Le pilier Curvy® en titane et en zircone présente une concavité transmuqueuse qui a pour rôle de développer une meilleure esthétique et une meilleure épaisseur au niveau des tissus mous (17). L’avantage de ce pilier est l’augmentation de l’interface entre les tissus mous et le moignon. Le conjonctif va créer un joint torique en s’épaississant et sera immobilisé dans cette zone. Par contre, il faut faire très attention lors du scellement de la couronne à ne pas envoyer de ciment dans cet espace (par exemple en mettant un cordonnet rétracteur avant de sceller).
La forme de ce pilier a le même effet que le Platform Switching dont l’intérêt n’est plus à démontrer (7).
Nous n’avons pas beaucoup de recul avec la zircone mais les résultats à court terme sont très encourageants et du point de vue esthétique, elle apporte énormément d’avantages en zone antérieure (22). De plus, dans le monde scientifique, il est bien reconnu aujourd’hui que l’oxyde de zirconium est biocompatible et retient très peu la plaque bactérienne (13 et 14). De plus, la cicatrisation est plus rapide qu’autour du titane.
Il faut éviter l’utilisation des moignons provisoires en plastique ou en résine car ils ne sont pas biocompatibles et les cellules épithéliales ne vont pas adhérer à ce matériau. Au contraire, elles vont migrer plus apicalement vers le col de l’implant, qui est en titane, où elles adhèreront grâce aux protéines adhésives des hemidesmozomes.
Quand la situation clinique le permet, on installe le moignon immédiatement car l’avantage de connecter le faux moignon tout de suite est d’éviter de manipuler plusieurs fois les tissus mous et de perturber la barrière muqueuse.
Le faux moignon doit présenter une base concave en transmuqueux et non pas un grand évasement qui comprime la gencive. Il faut vernir les dents provisoires, sous-dimensionner la zone sous-muqueuse et vérifier que ce profil enfoui n’est pas traumatique. Par ailleurs, il faut éviter les contacts occlusaux statiques et dynamiques sur la prothèse provisoire.
Pour éviter l’affaissement des tissus mous, la couronne provisoire doit donner un support aux tissus mous au niveau de la muqueuse marginale et aux papilles, mais le rapport est très subtil : – ne pas la comprimer car il va y avoir une récession – ne pas rester à distance car elle va s’invaginer. Dans sa zone enfouie, la dent provisoire doit être sous-dimensionnée pour guider la croissance du tissu conjonctif. Pendant 3-4 mois, le temps de l’ostéointégration, il va y avoir une prolifération de tissu, obtenue par une technique non invasive. Nous allons guider la croissance conjonctive afin d’obtenir un tissu mou d’une belle épaisseur et bloquée dans la concavité du moignon.
La dent finale possède la forme d’une poire sous dimensionnée en transmuqueux. Elle peut être monobloc, transvissée dans certains cas.
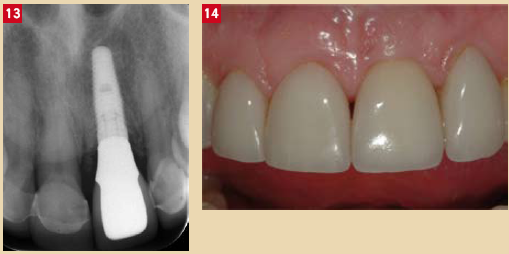
Fig. 13 : La radiographie de contrôle à 12 mois Fig. 14 : La photographie de contrôle à 12 mois, à comparer avec celle prise 12 ans auparavant alors que la dent naturelle était porteuse d’une facette (image 1) : la stabilité de la gencive est évidente, sans greffe invasive.
Conclusion
Avec les restaurations implanto-portées, nous souhaitons obtenir les mêmes résultats qu’avec les dents naturelles, et ce sont des résultats que les patients exigeants et informés attendent de plus en plus de leur praticien. C’est élégant de remplacer immédiatement la dent manquante, surtout au secteur antérieur. L’idéal est de poser un implant tout de suite après l’extraction de la dent et de mettre une prothèse provisoire par dessus mais il faut analyser au cas par cas et surtout anticiper avant le début du traitement chirurgical proprement dit.
On simule alors ce dernier sur le modèle de laboratoire et un guide chirurgical avancé permettra de placer l’implant dans une position prévue et de connecter un moignon zircone personnalisé, immédiatement. Le travail d’anticipation et de planification est primordial : en grande partie, le résultat esthétique en dépend, autant que de l’aménagement tissulaire et de la régénération osseuse.
CAS CLINIQUE :
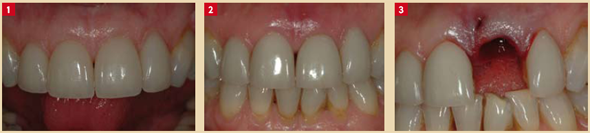
Fig. 1 : Patiente d’une cinquantaine d’années. 4 Facettes céramique sont collées sur les 4 incisives. Fig. 2 : 11 ans après, des douleurs et une fistule apparaissent sur l’incisive supérieure gauche. Fig. 3 : La dent est extraite et l’alvéole montre une importante perte de la table osseuse externe.
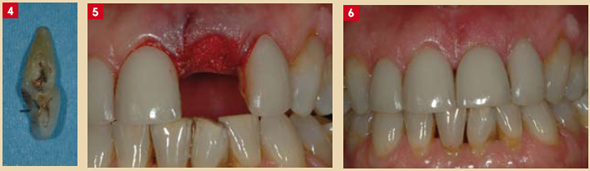
Fig. 4 : à la suite de la rotation de la 31, de multiples traumas ont occasionné. Une résorption externe très étendue de la racine. Fig. 5 : Une régénération osseuse guidée (technique du « cornet de glace » de Tarow) est entreprise avec Bio Oss et Bio Guide (Geistlich) Fig. 6 : La dent naturelle est collée aux adjacentes, sa racine transformée en « ovate » pontique (Bio-Oss et provisoire F. Herszenfis) photo prise 7 jours après l’extraction.
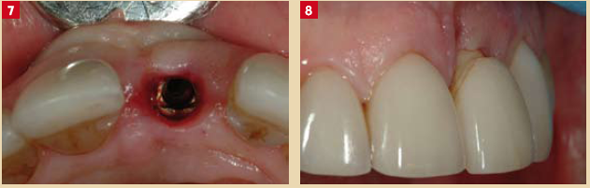
Fig. 7 : Après 4 mois, et sans levée de lambeau pour ne pas perturber la vascularisation, un implant (Replace, Nobel Biocare) est placé en respectant les recommandations de position 3D. Fig. 8 : La racine de la dent « pontique » est modifiée pour la sousdimensionner en créant une concavité vestibulaire sous muqueuse ; cette dernière est dé- épithélialisée.
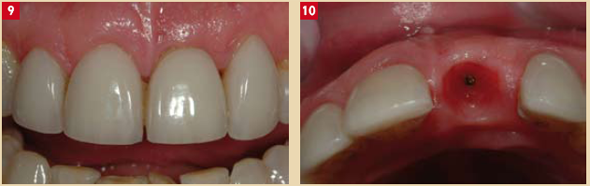
Fig. 9 : Après 3 mois, sans technique invasive, le tissu conjonctif s’est épaissi, et le niveau de la muqueuse marginale a clairement évolué en direction coronaire. Fig. 10 : Le pontique ovalaire a ménagé une niche muqueuse qui s’est épithélialisée et aux dépens de laquelle le plateau de l’implant sera délicatement exposé avec une miniincision
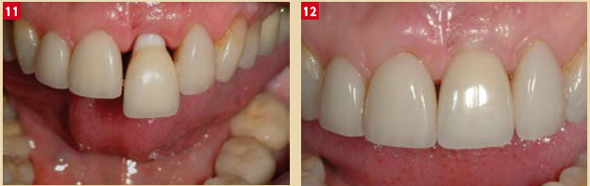
Fig. 11 : La dent monobloc en Zircone, transvissée, (Procera Nobel Biocare) issue d’un procédé CFAO présente une forme « biologique », sousdimensionnée au niveau sous-muqueux et soutenant la muqueuse marginale et les papilles juste à l’endroit nécessaire à l’esthétique. Fig. 12 : Photographie le jour du vissage… pas de ciment à nettoyer … et pas de risque d’en oublier.
Bibliographie
1. Touati B, Etienne J-M, Van Dooren E. Esthetic intégration of digital-ceramic restorations. Montage Media publishing, 2008
2. Touati B, blog: bernardtouati.wordpress.com
3. Araujo M, Sukekava F, Wennström J, Lindhe J. Ridge alterations following implant placement in fresh extraction sockets: an experimental
study in the dog. Journal of Clinical Periodontology. 2005;32:645-652. 4. Botticelli D, Berglundh T, Lindhe J. Hard-tissue alterations following immediate placement in extraction sites.Journal of Clinical Periodontology. 2004;31:820-828.
5. Buser D, Halbritter S, Hart C, Bornstein MM, Grütter L, Chappuis V, Belser UC. Early implant placement with simultaneous guided bone regeneration following single-tooth extraction in the esthetic zone: 12-month results of a prospective study with 20 consecutive patients. J Periodontol. 2009 Jan;80(1):152-62.
6. Caneva M, Salata LA, Scombatti de Souza S et al. Influence of positioning in extraction sockets on osseointegration. Histomorphometric analyses in dogs. Clin Oral Implant Res. 2010;21:43-49.
7. Canullo L. Fedele GR, lannello G, Jepsen S. Platform switching and marginal bone-level alterations : the results of a randomized-controlled trial. Clin Oral Implants Res. 2010 Jan ; 21(1) : 115-21
8. Denissen et al, 1993 IJOMI, Watzek et al 1995, IJOMI
9. Elian N, Cho SC, Froum S et al. A simplified socked classification and repair technique. Pract Proced Aesthet Dent.2007;19(2):99-104
10. Esposito M, Ekestubbe A, Grondahl K. Radiological evaluation of marginal bone loss at tooth surfaces facing single Branemark implants. Clin oral Implants Res 1993 ; 4 : 151 – 157
11. Evans CD, Chen S. Esthetic outcomes of immediate implant placements. Clinical Oral Implants Research. 2008;19:73-80.
12. Ferrus J, Cecchinato D, Pjetursson EB et al. Factors influencing ridge alterations following immediate implant placement into extraction sockets. Clin Oral Implants Res.2010;21(1):22-29.
13. Glauser R, Sailer I, Wohlwend A, Studer S, Schibli M, Schärer P. Experimental zirconia abutments for implant-supported single-tooth restorations in esthetically demanding regions: 4-year results of a prospective clinical study. Int J Prosthodont. 2004 May-Jun;17(3):285-90.
14. Glauser et al. Zirconia Abutments reliable and biocompatible to hard and soft tissues I. J. P. May/ June 2004
15. Huynh-Ba G, Pjetursson BE, Sanz M et al. Analysis of the socket bone wall dimensions in the upper maxilla in relation to immediate implant placement. Clin Oral Implants Res.2010;21(1):37-42.
16. Januario A. et al. Soft tissue cone beam computed tomography : a novel method for the mesurement of gingival tissue and the dimensions of the dentogingival unit. J Esthet Restor Dent 20 ; 366-74, 2008
17. Rompen E, Raepsaet N, Domken O, Touati B, Van Dooren E. Soft tissue stability at the facial aspect of gingivally converging abutments in the esthetic zone: a pilot clinical study. J Prosthet Dent. 2007 Jun;97(6 Suppl):S119-25.
18. Sanz M, Cecchinato D, Ferrus J et al. A prospective, randomized-controlled clinical trial to evaluate bone preservation using implants with different geometry placed into extraction sockets in the maxilla. Clin Oral Implants Res.2010;21(1):13-21.
19. Spray et al, 2000
20. Tarnow D, Elian N, Fletcher P, Froum S, Magner A, Cho SC, Salama M, Salama H, Garber DA. Vertical distance from the crest of bone to the height of the interproximal papilla between adjacent implants. J Periodontol. 2003 Dec;74(12):1785-8.
21. Tarnow DP, Cho SC, Wallace SS. The effect of inter-implant distance on the height of inter-implant bone crest. J Periodontol. 2000 Apr;71(4):546-9.
22. Vagkopoulou T, Koutayas SO, Koidis P, Strub JR. Zirconia in Dentistry : Part 1. Discovering the nature of an upcoming bioceramic. Eur J Esthet Dent. 2009 Summer ; 4 (2) : 130 – 51. Review.