La classification permet de définir les différentes formes cliniques des maladies parodontales, à partir d’un certain nombre d’éléments cliniques, radiologiques, d’examens bactériens et médicaux. Ces éléments permettent d’établir un diagnostic parodontal qui permettra d’envisager un plan de traitement.
L’évolution des notions sur la pathogénie des maladies parodontales a donné naissance à de nombreuses classifications, basées pour l’essentiel sur des critères cliniques. Plusieurs classifications ont été proposées depuis celle de Page et Schroeder, en 1982. La dernière classification utilisée est celle d’Armitage (1999). Cette nouvelle classification est davantage basée sur le concept : infection / réponse de l’hôte. La classification simplifiée des maladies parodontales les plus fréquemment rencontrées en clinique quotidienne est la suivante :
Maladies gingivales
Les maladies gingivales sont des processus inflammatoires qui n’affectent que le parodonte superficiel sans atteindre et/ou détruire les structures parodontales profondes (os alvéolaire, desmodonte, cément).
Les signes cliniques suivants peuvent être observés dans la gingivite : changement de forme, de texture et de couleur, inflammation, oedème, saignement (au brossage, spontané et/ou au sondage), prurit gingival.
Maladies gingivales induites par la plaque dentaire
- Gingivites associées uniquement à la plaque dentaire : avec ou sans facteurs locaux (forme des dents, obturations débordantes, fracture dentaire) (Fig.1);
- Maladies gingivales modifiées par des facteurs systémiques, endocriniens et hématologiques (Fig.2) ;
- Maladies gingivales modifiées par des traitements médicamenteux : médications anti-épileptiques, immunosuppresseurs (Fig.3).
Maladies gingivales non induites par la plaque dentaire
Les dermatoses les plus fréquemment rencontrées sont la candidose, l’herpès et le lichen. Après un stade précoce où siègent des lésions élémentaires, ces lésions revêtent un aspect desquamatif (Fig.4).
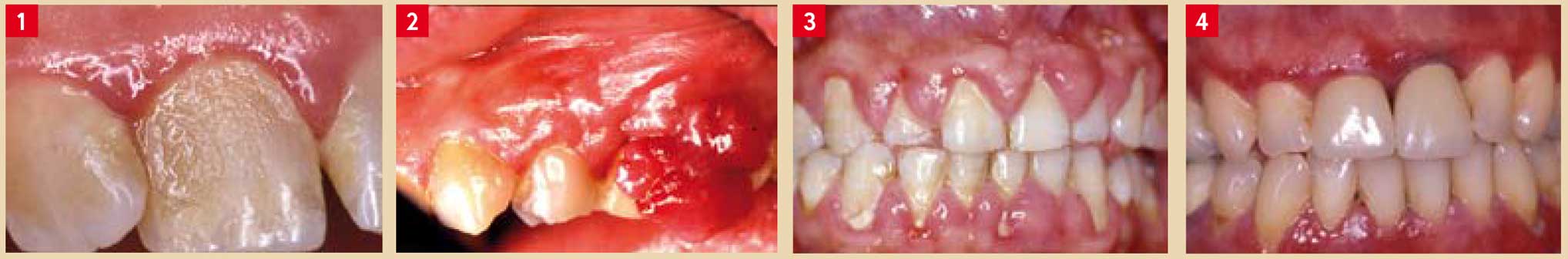
Fig. 1 : Gingivite associée à la plaque dentaire. 4 Fig. 2 : épulis associé à un facteur endocrinien chez la femme enceinte. Fig. 3 : maladie gingivale modifiée par des immunosuppresseurs, chez un patient greffé d’un rein. Fig. 4 : Aspect clinique d’un lichen plan érosif.
Maladies parodontales
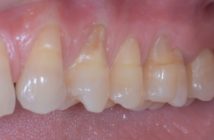
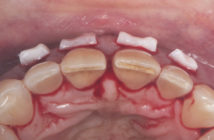
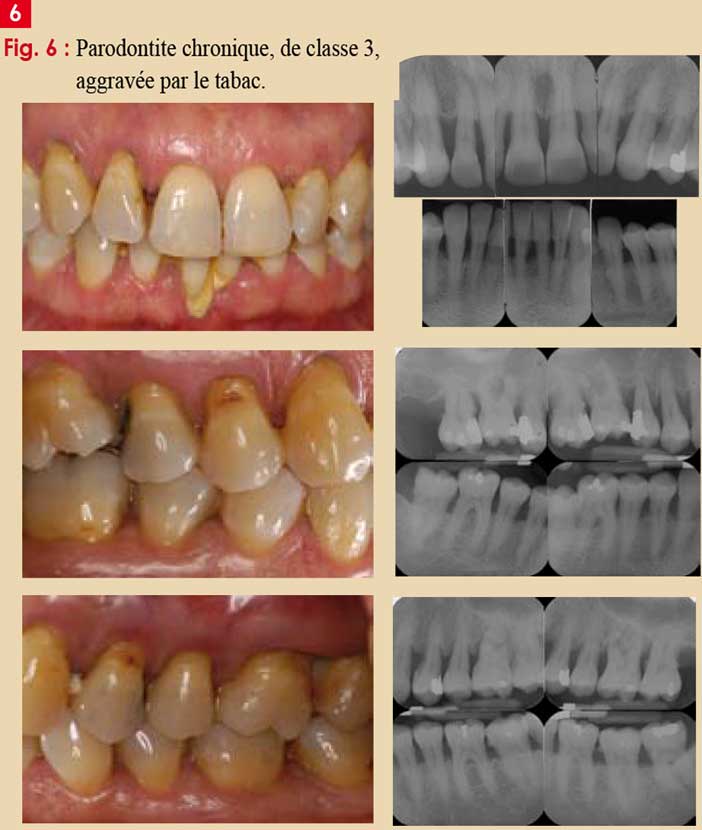
Les parodontites chroniques (Fig.5)
Les parodontites sont localisées, lorsqu’il y a moins de 30 % de sites atteints et généralisées lorsque plus de 30 % de sites sont atteints. Le terme « parodontite chronique » remplace « parodontite de l’adulte ». C’est la forme la plus répandue. Elle affecte surtout les adultes, mais peut plus rarement atteindre des sujets plus jeunes.
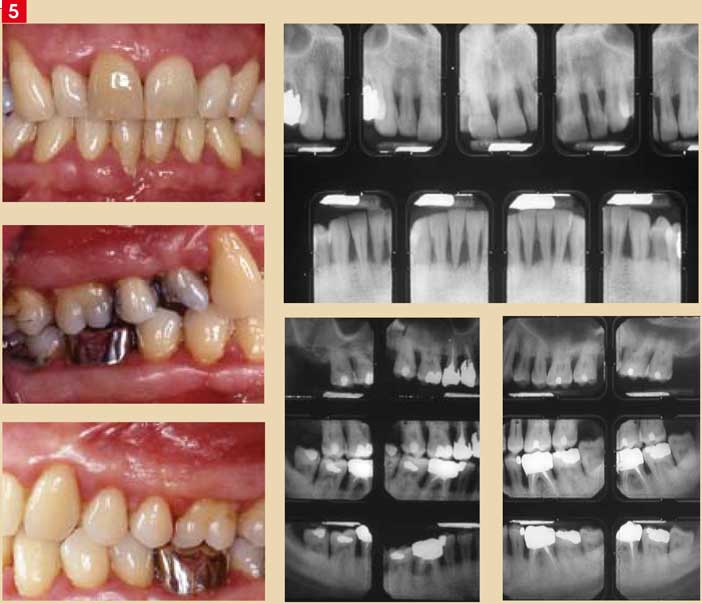
Fig. 5 : Parodontite chronique (classe 3 / 4).
Caractéristiques
- altération de la couleur, de la texture gingivale ;
- tendance au saignement au sondage ;
- relation entre la quantité de plaques bactériennes et la sévérité de l’atteinte : la parodontite chronique est en relation directe avec les dépôts divers (plaque et tartre) et la présence de facteurs iatrogènes (caries non traitées, amalgames, couronnes débordantes).
Des facteurs systémiques (diabète ou HIV) ou environnementaux (tabac, stress) influent sur la sévérité et l’étendue des lésions (Fig.6) ;
- présence de tartre sous – gingival ;
- les cas sévères présentent des mobilités des dents, des migrations, des versions ;
- la perte osseuse est horizontale ou verticale ;
- localisation variable de la destruction parodontale;
- les molaires et les incisives montrent les lésions les plus sévères ;
- l’évolution n’est pas rapide, mais certains sites peuvent évoluer de manière plus aigue ; les destructions tissulaires s’étalent sur des années ;
- pas de susceptibilité familiale particulière ;
- absence de dysfonction immunitaire ;
- complexes microbiens : complexes « orange » et « rouge » Porphyromonas gingivalis, Tannerella forsythensis, Treponema denticola , avec présence plus ou moins de Actinobacillus actinomycetemcomitans et Porphyromonas intermedia.
En fonction de la profondeur des poches et du niveau de l’alvéolyse, les parodontites sont classées en :
Classe 2 : parodontite superficielle
- poches parodontales inférieures à 5 mm,
- alvéolyse atteignant le tiers radiculaire.
Classe 3 : parodontite modérée
- poches comprises entre 5 et 7 mm,
- alvéolyse atteignant le deuxième tiers radiculaire.
Classe 4 : parodontite sévère
- poches supérieures à 7 mm,
- alvéolyse atteignant le dernier tiers radiculaire.
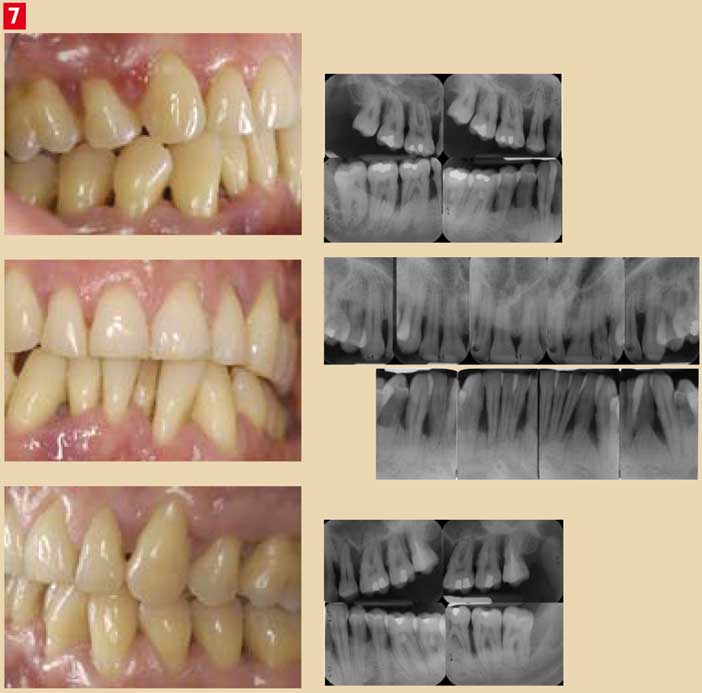
Fig. 7 : Parodontite agressive, de classe 3 à 4, chez un patient de 40 ans, ancien fumeur.
Les parodontites agressives (Fig. 7)
Elles désignent des formes cliniques qui étaient appelées, selon l’ancienne classification « parodontites à début précoce », « parodontite juvénile », et « parodontite à progression rapide ».
Caractéristiques
- patients en bonne santé ;
- patients plus jeunes (moins de 30 ans) ;
- la quantité des dépôts bactériens est très variable ;
- absence de corrélation entre la quantité de plaque et la sévérité de la destruction : disproportion entre les pertes tissulaires et l’importance des facteurs locaux (Fig.8).
- perte d’attache et destruction osseuse relativement rapide, mais la destruction se produit sur une courte période de la vie de ces jeunes adultes ;
- il y a peu de signes d’inflammation lorsque la maladie n’est pas en phase active ; en période d’activité, l’inflammation est sévère et associée à une prolifération gingivale ;
- les lésions sont généralisées, atteignant la plupart des dents, sans distribution typique ;
- susceptibilité familiale marquée ;
- dysfonction immunitaire : anomalies des monocytes ou des PMN ;
- complexes microbiens : prédominance de Actinobacillus actinomycetemcomitans; le Porphyromonas gingivalis peut être élevé.
Une étude à long terme sur les thérapeutiques parodontales non chirurgicales / chirurgicales effectuées sur 146 patients, sur une période de 22 ans, montre que les parodontites chroniques sont les plus fréquentes (87 %) et les parodontites agressives représentent 6,9 % des parodontites (L. Jaoui, J.-P. Ouhayoun).
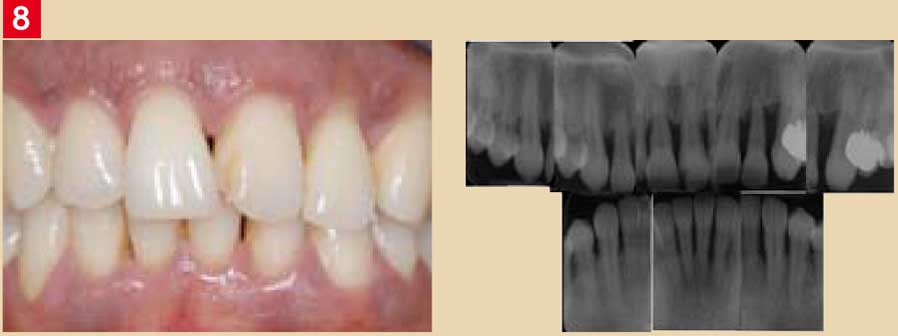
Fig. 8 : Parodontite agressive, de classe 3 à 4, chez une patiente de 35 ans, fumeur. Pas de relation entre les dépôts bactériens peu importants et l’alvéolyse osseuse sévère.
Propositions thérapeutiques
Un examen clinique et un bilan radiographique rétro-alvéolaire permettent l’évaluation du diagnostic, le pronostic et la thérapeutique envisagés. Les étapes d’un traitement parodontal sont les suivantes :
Etape 1
Traitement initial ou traitement étiologique
- contrôle bactérien : l’objectif essentiel est le contrôle et la désorganisation du biofilm bactérien. Cette phase est essentielle pour tous les traitements parodontaux ; elle comprend un enseignement des patients aux techniques de brossage. Le programme d’hygiène est à adapter pour chaque patient. Le patient doit apporter à chaque séance de soins, le matériel prescrit : brosses à dents manuelles ou électriques, brossettes inter-dentaires, bâtonnets interdentaires pour vérifier l’efficacité du brossage.
- détartrages/surfaçages radiculaires : élimination des dépôts mous et durs, le biofilm, le tartre ; cette désinfection globale permet une décontamination des poches parodontales.
- irrigations sous-gingivales avec de l’eau oxygénée ou autres antiseptiques (chlorhexidine).
- Le détartrage/surfaçage radiculaire permet d’obtenir une réduction de l’inflammation, une réduction des poches parodontales, un léger gain d’attache, une récession gingivale (poches profondes) (Fig.9).
- extractions des dents condamnées ;
- traitement des caries ;
- dépose des prothèses iatrogènes ;
- reprise des traitements endodontiques ;
- prothèses provisoires.
Etape 2
Réévaluation
Cette phase est réalisée au minimum, deux mois après la préparation initiale. Elle permet de tester la coopération du patient et d’évaluer la réponse tissulaire.
Les paramètres cliniques de décision chirurgicale sont les suivants : saignement au sondage, suppuration au sondage, profondeur de poches, indices de plaque dentaire
La présence d’un saignement au sondage associée à une poche profonde (supérieure à 5 mm) sont des indicateurs de sites pouvant potentiellement perdre de l’attache. Les poches résiduelles profondes constituent des réservoirs bactériens augmentant le risque sur l’ensemble des dents. La présence de plaque dentaire augmente le risque de progression de la maladie.
L’un des objectifs du traitement parodontal consiste en l’élimination des poches parodontales dont la profondeur peut excéder 5 mm. Dans les sites présentant une profondeur de poches comprises entre 4 et 6 mm, les traitements non chirurgicaux permettent d’améliorer le gain d’attache clinique, avec un effet plus restreint sur la réduction de la profondeur de poche par comparaison avec les traitements chirurgicaux.
Au niveau des sites présentant des poches parodontales supérieures à 6 mm, les traitements chirurgicaux permettent d’améliorer les résultats cliniques par rapport aux traitements non chirurgicaux. (Serino, Rosling). Il en résulte un gain d’attache clinique et une réduction de la poche. La chirurgie permet donc d’obtenir des profondeurs de sondages plus faibles pour les poches supérieures à 4 mm, par rapport aux traitements non-chirurgicaux. Par contre, si l’indice de plaque est trop élevé, la chirurgie est contre-indiquée.
D’autres éléments interviennent dans la décision chirurgicale :
- type de parodontite, chronique ou agressive : le risque évolutif est moins important en présence de parodontites chroniques pour lesquelles une poche résiduelle modérée peut être conservée. Dans les parodontites agressives, l’élimination radicale des poches est recherchée, de façon systématique. Un traitement par antibiothérapie est souvent institué, dans ces formes agressives.
- sévérité de l’atteinte (superficielle, modéré ou sévère) : la chirurgie parodontale entraîne une perte osseuse minime. Les parodontites très avancées peuvent donc être des contre-indications à la chirurgie.
- tartre sous-gingival : si le tartre sous-gingival est en profondeur ou dans des concavités (furcations), l’accès aux surfaces radiculaires ne peut être obtenu qu’au cours d’une chirurgie parodontale (Fig. 10).
- lésions inter radiculaires : la résection d’une racine n’est possible que grâce à une chirurgie parodontale d’accès.
- avant la réalisation de prothèses ;
- autres facteurs : âge, état général, diabète, tabac.
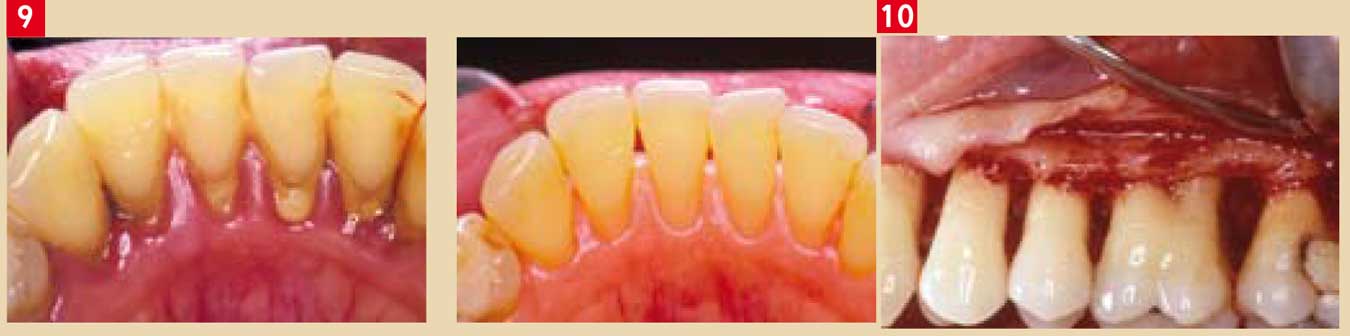
Fig. 9 : Les détartragessurfaçages radiculaires permettent une réduction de l’inflammation et des poches parodontales. Fig. 10 : La chirurgie parodontale permet le débridement des lésions osseuses, l’accès aux racines.
Ces facteurs de risque modulent le pronostic et influencent les choix thérapeutiques.
Etape 3
Traitements correcteurs
- chirurgie parodontale,
- orthodontie : en cas de malpositions ou déplacements dentaires,
- implants,
- prothèses définitives : bridge ou attelle.
Etape 4
Thérapeutique parodontale de soutien ou maintenance parodontale
Une séance de détartrage/surfaçage radiculaire tous les 4 ou 5 mois est nécessaire, en fonction du type de parodontite. Dans le cas des parodontites agressives, le rythme est plus rapproché, à raison d’une séance tous les 3 mois. Cette phase est essentielle pour empêcher la récidive de la maladie (Fig. 11).
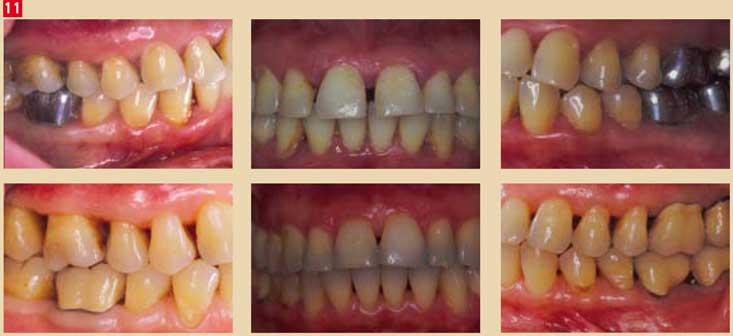
Fig. 11 : Traitement d’une parodontite chronique, de classe 3. Après une thérapeutique étiologique, un traitement parodontal chirurgical a été effectué, suivi d’un traitement orthodontique et prothétique. La thérapeutique parodontale de soutien – détartrage – surfaçage radiculaire et irrigations sous gingivales – est effectuée tous les 4 mois.
Conclusion
Les parodontites sont essentiellement divisées en deux catégories principales : les parodontites chroniques et les parodontites agressives. L’intérêt du diagnostic de telle ou telle forme d’atteinte parodontale réside dans l’orientation thérapeutique qui en découle : traitement combiné mécanique et antiseptique pour les parodontites agressives, mécanique seul pour les parodontites chroniques. Les traitements parodontaux par des thérapeutiques non chirurgicales (détartrage/surfaçage radiculaire, en association avec des thérapeutiques anti-microbiennes) permettront de réduire la charge bactérienne et l’inflammation afin de traiter l’infection parodontale.
Bibliographie
1. Armitage G.C. Development of a classification system for periodontal diseases and conditions. Annals of Periodontology 1999;4: 1-6
2. Sokransky S.S., Haffajee A.D. The bacterial etiology of destructive periodontal disease: current concepts. J Periodontol 1992;63: 322-331
3. Malet J., Nisand D. Chirurgical, non chirurgical, là n’est pas la question. I Dent 2007;35: 2148
4. Jaoui L., Ouhayoun J.-P. Évaluation à long-terme des thérapeutiques parodontales. Étude rétrospective. Thèse pour le diplôme de doctorat de l’Université Paris VII, 1995
5. Serino G., Rosling B., Ramberg P., Socransky S.S., Lindhe J.J.
6. Initial outcome and long-term effect of surgical and non-surgical treatment of advanced periodontal disease. J Clin Periodontol 2001;28: 910-916