Les premiers concepts prothétiques implantaires limitaient les indications de ce type de reconstitution aux édentements de grande étendue. En effet, les premières solutions de vissage n’étant pas fiables (vis courtes et couples de serrage insuffisants), la solidarisation de plusieurs implants diminuait le risque de dévissage. L’introduction du concept de prothèse scellée et l’abandon des piliers coniques a permis d’élargir le champ des indications du traitement implantaire au édentements unitaires.
L’implant unitaire est une option thérapeutique fiable et présente de nombreux avantages par rapport aux techniques classiques.
La sélection des patients doit reposer sur un diagnostic préopératoire rigoureux. Les indications majeures sont l’agénésie et l’édentement unitaire avec dents adjacentes intactes et/ou associé à un diastème.
Les différentes étapes du traitement (implant, pilier et prothèse) doivent être parfaitement coordonnées :
- L’implant lui-même est une racine artificielle qui est placée dans l’os. Sa taille est sensiblement identique à celle d’une racine naturelle
- Le pilier prothétique intermédiaire est un élément prothétique qui est vissé dans l’implant. Cet élément sort donc de la gencive et sert d’ancrage à la future couronne
- Enfin, la couronne qui est vissée ou scellée sur le pilier prothétique intermédiaire
Le choix des différents composants doit donc tenir compte de l’anatomie dentaire, du site édenté (volume osseux résiduel et tissus mous) et de l’espace prothétique disponible.
Concept
Lors de la planification d’une restauration unitaire sur implant, les considérations à prendre en compte pour la chirurgie et pour la prothèse sont totalement liées. Quel que soit le système implantaire utilisé, le succès thérapeutique dépendra d’une coordination parfaite entre l’implantologiste, le praticien prothésiste et le prothésiste dentaire pour obtenir une restauration prothétique rétablissant la fonction et l’esthétique sans altérer la denture naturelle antagoniste et adjacente.
Il est intéressant de dire quelques mots concernant les relations entre l’implantologiste (qui pose l’implant sans réaliser la prothèse) et le praticien prothésiste (qui réalise la prothèse supraimplantaire sans poser l’implant);
Planification
Deux cas peuvent se présenter:
Le praticien prothésiste n’a aucune ou seulement quelques notions d’implantologie: il adresse le cas à l’implantologiste qui réalisera l’étude complète du cas, partant de l’examen clinique pour terminer par la pose de l’implant en passant par l’étude préimplantaire, l’examen du scanner, la réalisation éventuelle du guide chirurgical, la programmation de l’acte chirurgical. L’implantologiste adresse ensuite au praticien prothésiste l’historique du travail effectué en précisant les caractéristiques de l’implant posé et les pièces prothétiques à commander pour la réalisation prothétique finale.
Le praticien prothésiste possède des notions ou maîtrise carrément la discipline implantaire sans toutefois poser les implants: il réalise l’étude préimplantaire, prescrit et étudie le scanner, réalise si nécessaire le guide chirugical et adresse le patient à l’implantologiste avec l’ensemble des documents, ses conclusions et ses indications de pose en fonction de ces dernières; le chirurgien implantologiste validera ces données ou se mettra directement en contact avec le praticien prothésiste au cas où certaines demandes de ce dernier s’avèrent irréalisables.
Le meilleur conseil à donner à tout praticien prothésiste, averti ou non est d’être présent lors de la chirurgie implantaire afin d’avoir un «contact direct» avec l’implantologiste et l’implant lui même, tout au moins lors des premiers cas gérés conjointement.
Plusieurs paramètres
Pour l’édentement unitaire, l’option implantaire est une thérapeutique exigeante et délicate dont le succès dépendra de plusieurs paramètres :
– le choix des indications
– la chronologie de l’acte implantaire
– le guide chirurgical
– l’état des dents adjacentes, le volume osseux disponible, la distance crête alvéolaire-plan occlusal, l’épaisseur des tissus mous, l’angulation et l’enfouissement de l’implant
– le choix du pilier
La sélection des patients et des séquences thérapeutiques doivent tenir compte des impératifs chirurgicaux et prothétiques spécifiques. Ces deux considérations sont indissociables.
Plusieurs choix se présentent au praticien. Le positionnement de l’implant doit donc parfaitement respecter les paramètres prothétiques et, dans le cas contraire, des compromis sont à discuter avec le patient en fonction des impératifs chirurgicaux.
Séquences de travail
- L’examen du patient doit comprendre :un examen endobuccal, un bilan parodontal, une analyse occlusale, une étude prothétique, une évaluation esthétique
- Réalisation du guide chirurgical (indispensable au niveau des secteurs antérieurs)
- Choix du porte-empreinte (commerce ou individuel)
- Prise d’empreinte de la position des implants
- Réalisation d’un modèle de travail (avec ou sans fausse gencive selon les écoles)
- Sélection du pilier
- Façonnage de la gaine en plastique
- Préparation par addition de cire
- Réalisation de la surcoulée (métal précieux)
- Finition et adaptation du pilier au laboratoire. La base usinée en or ne doit pas être altérée
- Essayage en bouche du pilier : niveau du contour cervical, hauteur et parallélisme
- Réalisation de la couronne prothétique sur le pilier
- Vissage définitif du pilier sur l’implant (en respectant le couple de serrage préconisé) à l’aide d’une vis en or ou en titane (prothèse scellée)
- Scellement de la couronne définitive.
Un diagnostic précis et un plan de traitement adéquat sont la clé de la réussite de la phase prothétique. L’étape diagnostique repose sur l’examen clinique, l’analyse des modèles d’étude, la cire ajoutée de diagnostic et sur le bilan radiographique.
Ce bilan radiographique préopératoire comporte des clichés rétro alvéolaires et généralement un cliché panoramique ou un scanner. Le scanner permet une analyse tridimensionnelle des structures anatomiques. La qualité, la topographie et le volume osseux disponible sont analysés à partir de coupes axiales et de reconstructions obliques. La longueur de l’implant et la qualité osseuse ont une importance capitale pour le pronostic à long terme. Ce bilan clinique et radiographique complet permet de choisir la longueur et la position de l’implant dans les trois plans de l’espace.
Le succès thérapeutique dépend du positionnement précis de l’implant dans les trois plans de l’espace. Le respect de la forme des contours, des embrasures et du profil d’émergence de la prothèse définitive permettra de répondre aux exigences du patient. La compréhension du concept profil d’émergence facilite l’obtention d’une restauration prothétique esthétique. Ce concept a pour but de guider la cicatrisation des tissus mous en fonction de l’anatomie de la future dent prothétique.
Plusieurs protocoles
Après la mise en place de l’implant plusieurs options sont possibles :
Le protocole conventionnel
Branemark et coll., ont préconisé l’enfouissement total de l’implant pour l’obtention de l’ostéo-intégration. Ce protocole « conventionnel » ou « en deux temps » avait pour but d’éviter la mise en fonction prématurée des implants, le risque d’infection et la migration apicale des cellules épithéliales. Deux phases chirurgicales sont donc nécessaires avec ce protocole: la mise en place de l’implant puis son dégagement.
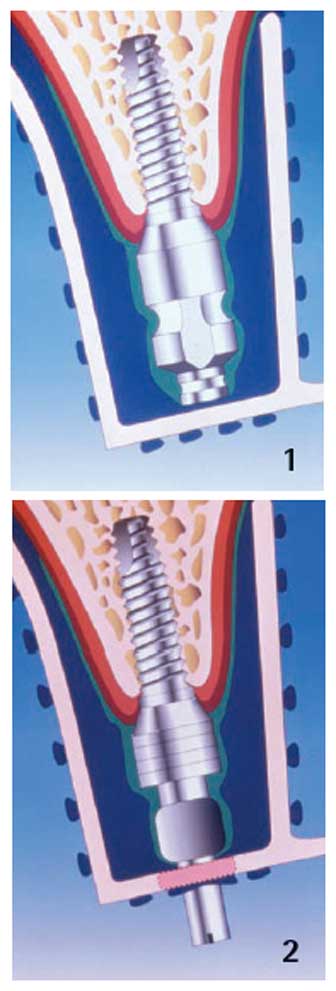
Le protocole simplifié
Par opposition, le protocole « simplifié » ou « en un temps » préconise la mise en place des implants et des piliers de cicatrisation dans le même temps opératoire.
Les nouveaux concepts
Depuis quelques années des nouveaux concepts de chronologie implantaire ont montré leur fiabilité et leurs avantages :
- La mise en charge rapide (à deux mois).
- La mise en temporisation immédiate.
- La mise en charge immédiate.
Quel que soit le protocole chirurgical choisi, la cicatrisation des tissus mous péri-implantaires est guidée par le pilier de cicatrisation sélectionné.
La hauteur du pilier de cicatrisation doit dépasser d’environ 2mm le niveau des tissus mous.
L’empreinte implantaire
Elle demande avant tout une précision dimensionnelle, mais exige peu de précision d’enregistrement des détails car les surfaces prothétiques sont usinées et reproduire pas des analogues usinés également.
Le transfert d’empreinte utilisé est choisi en fonction :
- du diamètre de l’implant
- du profil d’émergence choisi
- du type d’empreinte réalisé (directe ou indirecte)
Il est mis en place à la place de la vis de cicatrisation lors de la prise d’empreinte.
Il existe deux principales techniques d’empreinte sur implant :
Empreinte indirecte
Elle ressemble à une empreinte classique (sur dent) et utilise un porte empreinte habituel. Le transfert d’empreinte utilisé peut être désinséré et réinséré dans le matériau d’empreinte. Lors de l’empreinte il reste solidaire de l’implant et est dans un second temps vissé à l’analogue d’implant et repositionné dans le matériau avant la coulée du modèle.
Empreinte directe

Elle est plus difficile à mettre en oeuvre et nécessite l’utilisation d’un porte empreinte individuel perforé permettant l’émergence du transfert. Le transfert est plus long et très rétentif. Il est dévissé avant la désinsertion de l’empreinte et reste donc solidaire de cette dernière. fig. 3 Dans un second temps, l’analogue est vissé avant la coulée du modèle.
Si la morphologie des deux types de transfert est très différente, la partie cervicale (qui s’applique sur l’implant) est similaire et reproduit le profil d’émergence choisi. Il doit normalement y avoir une continuité du profil d’émergence entre la vis de cicatrisation, le transfert d’empreinte et le pilier prothétique.
Les matériaux d’empreinte les plus fiables sont les silicones en monophase ou en double mélange et les polyéthers.
Choix du type de pilier
Le choix du type de solidarisation et de l’architecture sera fonction de la situation clinique (esthétique, positionnement implantaire, hauteur prothétique disponible).
Il existe trois possibilités:
Prothèse scellée sur pilier usiné
Ce type de restauration simplifie les étapes de laboratoire en utilisant un pilier usiné standard ou angulé. Il ne permet de rattraper un décalage important entre le l’implant et la couronne prothétique. Son utilisation est donc limitée aux implant présentant un positionnement proche de l’idéal.
Prothèse scellée sur pilier surcoulé ou réalisé en CADCAM
Ce type de pilier permet de rattraper des situations limites où l’implant n’a pas été correctement positionné.
Prothèse vissée
C’est le choix le plus contraignant car les possibilité de positionnement de la couronne par rapport à l’implant sont limitées et il faut également géré la situation du puits de la vis. Ce choix se limite aux situations cliniques présentant une faible hauteur prothétique susceptible de compromettre la rétention de la couronne.
(l’utilisation d’un pilier conique pour réaliser une prothèse transvissée unitaire ne présente aucun intérêt et risque même de compromettre la restauration)
Le succès esthétique d’une restauration sur implants dépend d’un profil d’émergence approprié, d’une morphologie anatomique de la couronne définitive, du bon choix de la teinte et de la caractérisation de la céramique.
La prothèse terminée est alors essayée et validée par la vérification des points suivants :
- respect des embrasures, possibilité de maintenance ;
- stabilité et absence de friction au moment de la mise en place ;
- qualité des points de contact proximaux ;
- répartition uniforme et d’égale intensité des points d’occlusion en statique ;
- respect des trajets fonctionnels en cinétique.
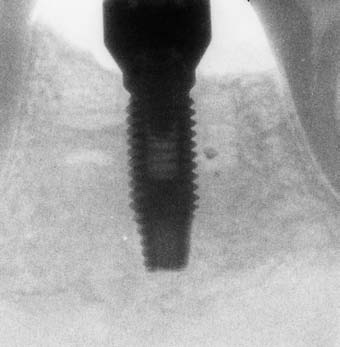
Les vis d’essayage des piliers sont remplacées par des vis en or ou en titane serrées avec une force (torque, couple de vissage) exprimée en Newton centimètre. La valeur de cette force est fonction du système implantaire.
Cas clinique
Un cas d’édentement unitaire mandibulaire
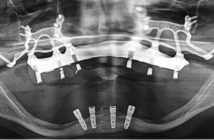
– Contrôle radiographique à trois mois, validant l’ostéointégration de l’implant fig. 4;
Réalisation de l’empreinte
Réalisation du PEI
- Réalisation d’une empreinte préliminaire à l’alginate ;
- Préparation d’un porte empreinte individuel (PEI) dont la partie occlusale doit être évidée en regard du site implantaire ;
L’empreinte pas à pas
- Dévissage du pilier de cicatrisation. Notez le profil d’émergence des tissus mous fig. 5 ;

- Mise en place des transferts d’empreinte. L’hexagone interne du transfert doit parfaitement s’adapter dans l’hexagone externe de l’implant. Les transferts sont transvissés dans l’implant à l’aide d’une vis longue. Un tournevis manuel sert à réaliser le serrage final fig. 6;

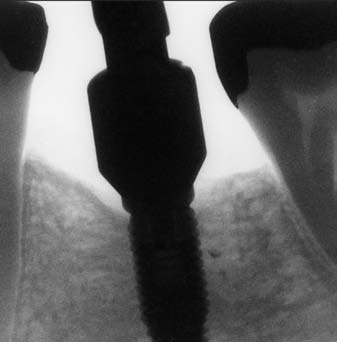
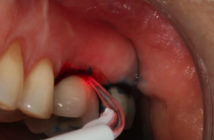
- Contrôle radiographique de la bonne adaptation du transfert fig. 7. Il est indispensable d’utiliser une technique radiographique permettant d’avoir un axe perpendiculaire des rayons sur les implants. En pratique, on doit voir sur la radiographie les spires des implants. Une mauvaise position du transfert d’empreinte va compromettre l’ensemble de la réalisation prothétique ;
- Essayage clinique du PEI pour constater la bonne adaptation de la fenêtre à la position du transfert d’empreinte;
Prise de l’empreinte à l’aide d’un élastomère (silicone) fig. 8,9;

- Lorsque le matériau a pris, la vis de transfert qui émerge du matériau est dévissée avec un tournevis et l’empreinte désinsérée. Le transfert d’empreinte reste solidaire de l’empreinte ;
- La vis de cicatrisation doit immédiatement être remis en place ;
- L’analogue de l’implant de laboratoire est transvissé à l’aide de la vis longues préalablement utilisées pour la prise de l’empreinte fig. 10.

Cette étape est très délicate, il faut maintenir le transfert avec une pince pendant le vissage pour éviter sa rotation et le déchirement du matériau ;
- Une fausse gencive est coulée avant le plâtre.
- Le dévissage des transferts d’empreinte permet de désinsérer le modèle de travail.

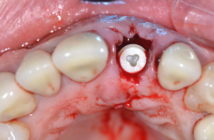
- Préparation au laboratoire du pilier en titane; on visualise également la fausse gencive fig. 11.
- La réalisation prothétique définitive est réalisée;
- La vis en or est vissée, le puit d’accès est refermé à l’aide de gutta-percha, la couronne est scellée fig. 12 ;

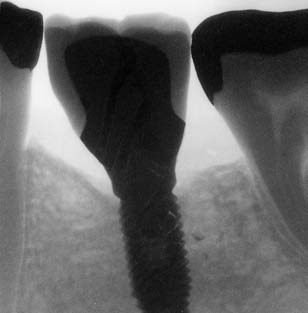
- Contrôle occlusal avec du papier articulé ;
- Radiographie de contrôle fig. 13 ;
Conclusion
Le succès thérapeutique de l’implant unitaire dépend de l’anticipation du résultat prothétique final.
L’implant unitaire est parfois proposé au patient souhaitant éviter les préparations coronaires périphériques.
Le diagnostic pré-implantaire doit être méticuleux. Les impératifs chirurgicaux sont dictés par le volume et la quantité osseuse. Le résultat prothétique final dépendra du positionnement précis de l’implant dans les trois plans de l’espace: sagital, frontal et axial. Les exigences prothétiques sont occluso-fonctionnelles et esthétiques. La réussite esthétique va dépendre de la forme, des limites cervicales, des contours, des embrasures et du profil d’émergence de la dent définitive.